Patología
¿Qué es la diabetes mellitus? ¿Es frecuente?
La OMS describe la diabetes mellitus (DM) como un «grupo de trastornos metabólicos caracterizados por la presencia de hiperglucemia en ausencia de tratamiento»1. En el caso concreto de la DM de tipo 2, se trata de un trastorno metabólico crónico caracterizado por la presencia de resistencia a la insulina, por la producción insuficiente de insulina por el páncreas, o por ambas, que conllevan en grado variable el desarrollo de la hiperglucemia característica de los pacientes con DM2.
Por otra parte, con el término «prediabetes» nos referimos a las situaciones en las que el paciente presenta glucemia basal alterada (GBA), tolerancia alterada a la glucosa (TAG) o una HbA1c entre 5,7 % y 6,4 % (ambos valores incluidos)3,4, todas ellas asociadas a un alto riesgo de desarrollar DM y sus complicaciones macrovasculares5. Aunque la prediabetes es un precursor de DM, no todas las personas con prediabetes necesariamente evolucionan a lo largo del tiempo a DM. De hecho, una proporción significativa de personas a las que se les diagnostica GBA o TAG vuelve a una situación de normoglucemia3.
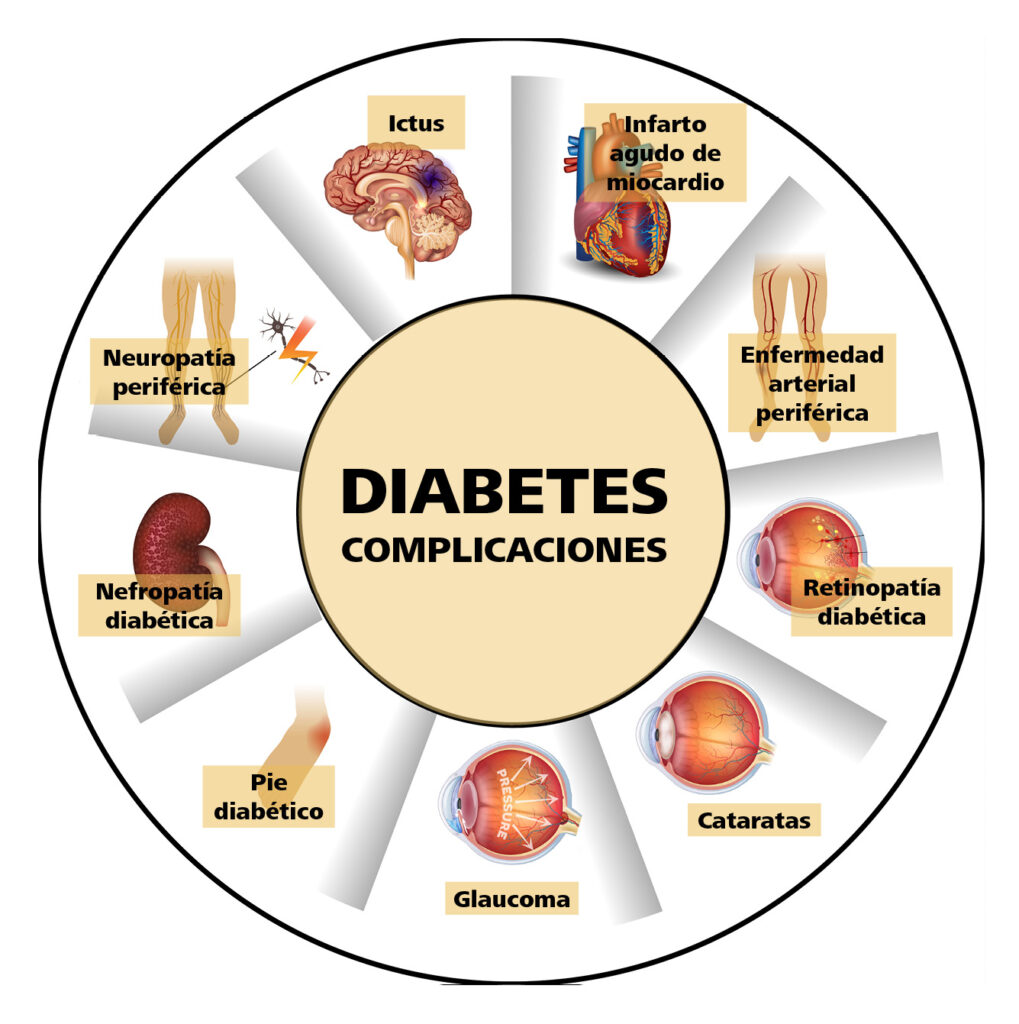
El mantenimiento de la hiperglucemia característica de la DM se asocia con el desarrollo de complicaciones microvasculares y macrovasculares (Figura 1) a largo plazo (que incluyen retinopatía, nefropatía y neuropatía, entre otras), junto con una calidad y esperanza de vida reducidas2. Además, las personas con DM también tienen mayor riesgo de sufrir otras patologías, como obesidad, cardiopatía, hipertensión arterial, dislipemia, aumento del riesgo cardiovascular, enfermedad arterial periférica y cerebrovascular, cataratas, ceguera, disfunción eréctil y esteatosis hepática no alcohólica1,2,6. También tienen mayor riesgo de contraer ciertas enfermedades infecciosas, como tuberculosis1.
La prevalencia estimada de DM en adultos en España en 2016 fue del 9,4 % del total de la población (10,6 % en hombres y 8,2 % en mujeres7), si bien estos datos pueden variar según distintos estudios, poblaciones y métodos diagnósticos utilizados (en algunos casos puede llegar a alcanzar valores del 13,8 %)8. Además, se considera que en España más de 1 millón y medio de personas permanecen aún sin diagnosticar9.
La prevalencia de la DM va en aumento, de forma que se estima que el número de personas con DM aumente de 537 millones de casos en el año 2021 en todo el mundo, a los 643 millones en 2030 y 783 millones en 2045, lo que supone que el 12,2 % de la población mundial será diabética9.
Por su parte, la DM de tipo 2 es el tipo más frecuente de DM: constituye entre el 90 % y el 95 % de todos los casos de DM1. La frecuencia de la DM de tipo 2 varía entre los diferentes grupos raciales y étnicos, especialmente entre personas jóvenes y de mediana edad. Desde el punto de vista geográfico, hay poblaciones que tienen mayor incidencia de DM de tipo 2, por ejemplo, los nativos de EE. UU y Canadá, los isleños del Pacífico, los afroamericanos y los descendientes de asiáticos en EE. UU.9.
La DM de tipo 2 es, con diferencia, el tipo más frecuente de diabetes en adultos (>90 %) y varía entre los diferentes grupos raciales y étnicos1,9.
La OMS estima que la diabetes es la novena causa de muerte a nivel mundial, y fue la causa directa de la muerte de 1 millón y medio de personas en el año 2019, de las cuales casi la mitad tenía menos de 70 años10. De hecho, en España, en 2016 fallecieron 10 420 personas por DM, lo cual la convierte en la sexta causa más frecuente de muerte en nuestro país7.
¿Cuáles son las causas de la diabetes de tipo 2?
Aunque la etiología específica de la DM de tipo 2 aún no está clara, se cree que probablemente implique varios mecanismos diferentes, entre los que se incluyen alteraciones de la secreción y/o de la acción de la insulina, así como alteraciones del metabolismo de hidratos de carbono, grasas y proteínas. No obstante, en términos generales, se acepta que la característica subyacente común a todas las formas de DM es la existencia de una disfunción (resistencia a la insulina) y/o la destrucción de las células β pancreáticas11,12. Ambas alteraciones probablemente sean producto de interacciones complejas entre factores genéticos y ambientales4.
Aunque la resistencia a la insulina y la secreción alterada de insulina típicas de los pacientes con diabetes de tipo 2 tienen un componente genético sustancial, también pueden verse influidos por factores como la actividad física, la dieta, el tabaquismo, el consumo de alcohol, el peso corporal y la duración del sueño13.
Puesto que parece que el páncreas humano es incapaz de renovar las células β dañadas más allá de los 30 años14, varios mecanismos pueden provocar una disminución de la función de las células β o su destrucción completa. Estos mecanismos incluyen la predisposición genética (compleja y no claramente definida), mecanismos epigenéticos, resistencia a la insulina, autoinmunidad, enfermedades concurrentes, inflamación y factores ambientales (actividad física, dieta, tabaquismo, consumo de alcohol, peso corporal y duración del sueño)13. Diferenciar si la DM de tipo 2 es consecuencia de la disfunción de las células β y/o de la disminución de la masa de células β pancreáticas podría tener implicaciones clínicas importantes para el paciente, de forma que permitiría guiar las estrategias terapéuticas hacia el mantenimiento o la mejora de la tolerancia a la glucosa, respectivamente15.
Además, ciertos medicamentos pueden contribuir al desarrollo de la DM de tipo 2 mediante mecanismos como la disminución de la secreción de insulina, el aumento de la producción de glucosa hepática o la resistencia a la acción de la insulina (Tabla 1).
Tabla 1. Medicamentos que pueden causar diabetes mellitus
| Categoría (fármaco) | Mecanismo* |
| Antiinfecciosos | |
| Fluoroquinolonas (moxifloxacino) | Alteración de la secreción de insulina |
| Antirretrovirales VIH (inhibidores de las proteasas, inhibidores nucleosídicos de la retrotranscriptasa) | Aumento de la resistencia periférica a la insulina
Síndrome metabólico asociado a los antirretrovirales |
| Pentamidina | Alteración de la función de las células β pancreáticas, con su posterior destrucción |
| Antipsicóticos | |
| Primera generación (clorpromazina¶, perfenazina, otras fenotiazinas) | Mecanismo desconocido; parece estar implicado un aumento de la resistencia a la insulina y una disminución de la secreción
|
| Segunda generación (clozapina¶, iloperidona, olanzapina¶, paliperidona, quetiapina, risperidona) | |
| Fármacos cardiovasculares | |
| Bloqueantes β (atenolol, metoprolol, propranolol) | Disminución de la sensibilidad a la insulina (efecto moderado) |
| Hipolipemiantes (ácido nicotínico¶, estatinas) | Ácido nicotínico: alteración del metabolismo hepático de la glucosa
Estatinas: interferencia en la tolerancia a la glucosa |
| Diuréticos tiacídicos (hidroclorotiacida, clortalidona, clorotiacida, indapamida) | Reducción del potasio corporal total y de la secreción insulínica y aumento de la resistencia a la insulina |
| Vasodilatadores (diazóxido) | Reducción de la secreción y de la sensibilidad a la insulina y aumento de la producción hepática de insulina |
| Vasoconstrictores (epinefrina¶ y norepinefrina) | Activación de la glucogenólisis, aumento de la neoglucogénesis hepática, estimulación de glucagón y cortisol, inhibición de la secreción insulínica |
| Agonistas de la hormona liberadora de gonadotropina | Mecanismo no bien conocido; efecto de clase en hombres que reciben terapia de privación de andrógenos para el cáncer de próstata metastásico |
| Glucocorticoides sistémicos
NOTA: son una causa particularmente común de hiperglucemia por fármacos |
Multifactorial: mayor producción de glucosa hepática, mayor resistencia a la insulina, etc. |
| Otros | |
| Hormonas de crecimiento (somatropina, tesamorelina) | Aumento de las respuestas contrarreguladoras |
| Immunosupresores (ciclosporina, sirólimus, tacrólimus) | Disminución de la síntesis y liberación de insulina |
| Inhibidores de los puntos de control inmunitario (nivolumab, pembrolizumab, cemiplimab, atezolizumab, avelumab, durvalumab, ipilimumab, tremelimumab) | Promueven la activación de linfocitos T citotóxicos que pueden atacar y destruir las células de los islotes pancreáticos |
VIH: virus de la inmunodeficiencia humana.
* El grado o incidencia de hiperglucemia se asocia de forma general con la dosis.
¶ Entre los agentes que aparecen enumerados, estos son los que se han asociado con más frecuencia a hiperglucemia y/o diabetes mellitus.
Fuente: Robertson et al.16
¿Cuáles son los factores de riesgo de la diabetes de tipo 2?
De los factores que aumentan el riesgo de desarrollar DM de tipo 2, destacan especialmente el aumento de peso y la inactividad física17, entre otros factores que veremos a continuación con detalle (Figura 2).
Obesidad
El riesgo de DM de tipo 2 es más alto conforme aumenta el peso corporal18. En pacientes no diabéticos, revertir la obesidad disminuye el riesgo de desarrollar DM de tipo 2, y en pacientes con diagnóstico de DM mejora el control glucémico4.
Aunque no conocemos bien el mecanismo por el cual la obesidad induce resistencia a la insulina, se cree que ciertos mecanismos inflamatorios pueden jugar un papel mediador común entre ambos19. Por otro lado, además del aumento del IMC, la forma en la que se distribuye el exceso de grasa en cada paciente también se relaciona con el aumento del riesgo de sufrir DM de tipo 2. De hecho, el grado de resistencia a la insulina y de incidencia de DM de tipo 2 son más altos en aquellos sujetos con obesidad central o abdominal (también conocida como obesidad masculina), determinada mediante la circunferencia abdominal o el índice cintura-cadera20.
También parece existir una relación en forma de U entre el peso al nacer y el riesgo de desarrollar DM de tipo 2. Además, el aumento del IMC durante la infancia por encima de la media supone un factor de riesgo para el desarrollo de DM, independientemente del peso del bebé al nacer21. Se ha observado que este riesgo disminuye en los casos en los que revierte el sobrepeso u obesidad entre los 13 años y la edad adulta (17 a 26 años) e, incluso, parece llegar a anularse en niños que alcanzan el normopeso antes de la pubertad. La lactancia materna también se ha asociado con una disminución del riesgo de DM de tipo 222, de forma que una mayor duración de la lactancia materna produce mayor beneficio.
Ejercicio físico
Llevar un estilo de vida sedentario (especialmente, ver de forma prolongada la televisión23) reduce el gasto energético, promueve el aumento de peso y aumenta el riesgo de DM de tipo 224. Este aumento de riesgo se produce por la inactividad física, incluso sin que lleve asociado un aumento de peso, por lo que realizar actividad física de intensidad moderada reduce la incidencia de nuevos casos de DM de tipo 224.
Otros factores de riesgo
- Antecedentes familiares. Las personas con familiares de primer grado con DM de tipo 2 tienen un riesgo de desarrollar DM de 2 a 3 veces mayor, y este riesgo puede llegar a ser entre 5 y 6 veces mayor en el caso de que los antecedentes de DM sean maternos y paternos25.
- Etnia. El riesgo de desarrollar DM de tipo 2 es mayor en hispanos, indígenas estadounidenses, estadounidenses de raza negra o de raza oriental e isleños del Pacífico4.
- Dieta. El consumo de carne roja, carne procesada y bebidas azucaradas (especialmente refrescos26) se asocia con un mayor riesgo de DM27, mientras que el consumo de una dieta rica en cereales integrales, fibra procedente de los cereales27–29 y aceite de oliva reduce dicho riesgo30. El riesgo de desarrollar diabetes parece ser menor con el mayor consumo de frutas y verduras31,32, aunque la evidencia no es constante33. En cuanto al consumo de productos lácteos, cuando se incorporan en una dieta sana, no tienen efectos deletéreos sobre los niveles de glucemia34. Además, el consumo de lácteos fermentados parece disminuir el riesgo de desarrollar diabetes34.
El consumo de café (4 a 6 tazas diarias) puede estar asociado con una disminución a largo plazo del riesgo de DM de tipo 235, y esta relación se mantiene incluso con el consumo diario de pequeñas cantidades de café (1 taza). El consumo frecuente de té verde (6 o más tazas diarias) también puede reducir el riesgo de desarrollar DM de tipo 2 a largo plazo (5 años)36, al igual que la ingesta moderada de alcohol (definida como <2 y <3 bebidas por día para mujeres y hombres, respectivamente)27,37,38.
- Sueño. Dormir ≤5 a 6 horas al día o >8 a 9 horas al día, así como tener problemas de conciliación y/o de mantenimiento del sueño39, se asocia a un mayor riesgo de DM de tipo 2.
- Enfermedades previas. El riesgo de DM de tipo 2 es mayor en personas con insuficiencia cardíaca e infarto de miocardio, hipertensión, síndrome del ovario poliquístico y diabetes gestacional40.
Especialmente importante es la relación entre la diabetes mellitus y la insuficiencia cardíaca. Así como el hecho de padecer insuficiencia cardíaca avanzada puede prácticamente doblar el riesgo de padecer DM41, los pacientes con prediabetes y DM tienen un riesgo más alto de padecer insuficiencia cardíaca, tanto con fracción de eyección reducida como conservada42. Una persona que padezca insuficiencia cardíaca y DM tiene más riesgo de hospitalización y de muerte42. Como veremos, esto tiene implicaciones en el tratamiento de ambas patologías.
- Tabaquismo. Aunque no se ha establecido una asociación causal definitiva, el tabaquismo aumenta el riesgo de desarrollar DM de tipo 243 y lo hace de forma gradual, conforme aumenta el número de cigarrillos consumidos por día y el número de paquetes por año. Este riesgo también es más alto en personas no fumadoras expuestas al humo del tabaco (fumadores pasivos)44.Los pacientes con diabetes que fuman o que están expuestos al humo del tabaco tienen más riesgo de sufrir enfermedades cardiovasculares, muerte prematura y complicaciones microvasculares, y de mostrar peor control glucémico que los no fumadores4.
Figura 2. Factores de riesgo de diabetes mellitus de tipo 2
¿Cómo se clasifica?
La clasificación más reciente propuesta por la OMS establece los 5 tipos de DM recogidos en la Tabla 2.
Tabla 2. Clasificación y tipos de diabetes
| Tipo de diabetes | Descripción |
| Diabetes de tipo 1 | Destrucción de células β (principalmente inmunomediada) y deficiencia absoluta de insulina; inicio más común en la infancia y la edad adulta temprana |
| Diabetes de tipo 2 | Tipo más común; varios grados de disfunción de células β y resistencia a la insulina; comúnmente se asocia a sobrepeso y obesidad |
| Formas híbridas de diabetes | |
| Diabetes adulta inmunomediada de evolución lenta | Evolución similar a la diabetes de tipo 1 de evolución lenta de los adultos, pero son más frecuentes las características del síndrome metabólico y la presencia de un solo autoanticuerpo contra la descarboxilasa del ácido glutámico (GAD), y conserva una mayor función de las células β. |
| Diabetes de tipo 2 propensa a cetosis | Se presenta con cetosis y deficiencia de insulina, pero no requiere insulina; episodios comunes de cetosis, no inmunomediados. |
| Otros tipos | |
| Diabetes monogénica
• Defectos monogénicos de la función de las células β • Defectos monogénicos en la acción de la insulina |
Causada por mutaciones genéticas específicas, tiene varias manifestaciones clínicas que requieren un tratamiento diferente, algunas de las cuales ocurren en el período neonatal y otras en la edad adulta temprana. Causada por mutaciones genéticas específicas; tiene características de resistencia grave a la insulina sin obesidad; la diabetes se desarrolla cuando las células β no compensan la resistencia a la insulina. |
| Enfermedades del páncreas exocrino | Diversas afecciones que afectan el páncreas pueden provocar hiperglucemia (traumatismos, tumores, inflamación, etc.). |
| Trastornos endocrinos | Ocurre en enfermedades con secreción excesiva de hormonas antagonistas a la insulina. |
| Inducida por medicamentos o químicos | Algunos medicamentos y productos químicos disminuyen la secreción o acción de la insulina; algunos pueden destruir las células β. |
| Diabetes relacionada con infecciones | Algunos virus se han asociado con la destrucción directa de células β. |
| Formas específicas poco frecuentes de diabetes inmunomediada | Asociada con enfermedades raras inmunomediadas. |
| Otros síndromes genéticos a veces asociados con diabetes | Muchos trastornos genéticos y anomalías cromosómicas aumentan el riesgo de diabetes. |
| Diabetes no clasificada | Se usa para describir la diabetes que no encaja claramente en otras categorías. Esta categoría debe usarse temporalmente cuando no haya una categoría de diagnóstico clara, especialmente cerca del momento del diagnóstico. |
| Hiperglucemia detectada por primera vez durante el embarazo | |
| Diabetes mellitus en el embarazo | Diabetes de tipo 1 o de tipo 2 diagnosticada por primera vez durante el embarazo. |
| Diabetes mellitus gestacional | Hiperglucemia por debajo de los umbrales de diagnóstico de diabetes en el embarazo. |
Fuente: OMS1
Diagnóstico
¿A quién y cómo hacer el cribado de diabetes? ¿Cómo se diagnostica?
La Asociación Americana de Diabetes (ADA) recomienda el cribado de DM de tipo 2 solo en las circunstancias recogidas en la Tabla 3. Las recomendaciones más recientes (2023) de la ADA establecen que el cribado y diagnóstico de DM y prediabetes se puede realizar según diferentes métodos: los parámetros de glucemia basal, de glucemia a las 2 horas tras sobrecarga oral de glucosa de 75 g o de HbA1c4. Los criterios para el diagnóstico de la DM de tipo 2 según estos métodos se recogen en la Tabla 4.
Tabla 3. Criterios para realizar el cribado de diabetes o prediabetes en adultos asintomáticos
1. Se debe considerar el cribado de diabetes en adultos con sobrepeso u obesidad (es decir, IMC ≥25 kg/m2 o ≥23 kg/m2 en estadounidenses de raza oriental) que tienen uno o más de los siguientes factores de riesgo:
|
| 2. El cribado para pacientes con prediabetes (HbA1c ≥5,7 %, GBA o TAG) debe hacerse anualmente. |
| 3. El cribado en mujeres que fueron diagnosticadas de diabetes gestacional debe hacerse al menos cada 3 años de por vida. |
| 4. Para todos los demás pacientes, el cribado de diabetes debe comenzar a los 35 años. |
| 5. Si los resultados del cribado son normales, el cribado debe repetirse mínimo cada 3 años, aunque se debe considerar realizar el cribado de forma más frecuente dependiendo de los resultados iniciales y del nivel de riesgo. |
| 6. Personas con VIH.* |
*El screening de personas con VIH debería realizarse con la determinación de la glucemia en ayunas antes de iniciar el tratamiento antirretroviral, al cambiar de fármaco y a los 3-6 meses tras iniciar el nuevo fármaco. Después debe realizarse una determinación anual. La determinación de HbA1c no es fiable en pacientes tratados con ciertos fármacos antirretrovirales.
GBA: glucemia basal alterada; TAG: tolerancia alterada a la glucosa; HbA1c: hemoglobina glucosilada, VIH: virus de la inmunodeficiencia humana.
Fuente: ADA4
Tabla 4. Criterios diagnósticos de diabetes
| Prediabetes | Diabetes | |
| HbA1c | 5,7-6,4 % | ≥6,5 %† |
| Glucemia basal* | 100-125 mg/dl (GBA) | ≥126 mg/dl† |
| TTOG+ | 140-199 mg/dl (TAG) | ≥200 mg/dl† |
| Glucemia aleatoria | ≥200 mg/dl‡ |
*Glucemia basal: tras 8 horas de ayuno. +TTOG: test de tolerancia oral a la glucosa con 75 g de glucosa y medición de glucemia a las 2 horas
† En ausencia de hiperglucemia inequívoca, el diagnóstico requiere dos resultados alterados, bien de la misma muestra o bien en dos muestras separadas.
‡Solo es diagnóstico en un paciente que presente los síntomas clásicos de hiperglucemia o crisis hiperglucémica.
GBA: glucemia basal alterada; TAG: tolerancia alterada a la glucosa; TTOG: test de tolerancia oral a la glucosa.
Fuente: ADA4
A menos que exista un diagnóstico clínico claro, es necesario confirmar el diagnóstico con un segundo análisis lo antes posible (puede usarse el mismo parámetro u otro distinto)4.
Se puede diagnosticar diabetes si en un mismo análisis la glucemia basal es ≥126 mg/dl y la HbA1c es ≥6,5 %, o en dos análisis distintos si, por ejemplo, la HbA1c es ≥6,5 % en ambos casos y aunque la glucemia basal sea <126 mg/dl4. Si en el segundo análisis los resultados son discrepantes, se debe repetir el análisis cuyo resultado está alterado4.
La prediabetes agrupa a los pacientes cuya glucemia no cumple los criterios para el diagnóstico de diabetes, pero es demasiado elevada para considerarse normal. El riesgo de que evolucione a diabetes de tipo 2 sigue un continuo a través de todos los niveles de glucemia anormal, y es más alto cuanto mayor el nivel de glucosa. La prediabetes no es una entidad clínica por sí misma, sino que se considera un factor de riesgo de desarrollar diabetes de tipo 2 y de sufrir complicaciones cardiovasculares4.
¿Cuáles son las manifestaciones clínicas de la diabetes de tipo 2?
En la mayoría de los pacientes, la DM de tipo 2 cursa de forma asintomática, por lo que es frecuente que la primera manifestación sea la hiperglucemia en una analítica de rutina1.
La mayoría de los pacientes con diabetes de tipo 2 son asintomáticos, y con frecuencia la enfermedad se sospecha tras detectar hiperglucemia en una analítica rutinaria1.
Los síntomas clásicos de hiperglucemia son poliuria, polidipsia y polifagia, acompañados de nicturia, visión borrosa y, con menos frecuencia, pérdida de peso, que son frecuentes cuando se diagnostica una DM de tipo 1 pero raros en la DM de tipo 21.
Los adultos con DM de tipo 2 sí pueden presentar situaciones hiperosmolares no cetósicas, caracterizadas por una marcada hiperglucemia sin cetoacidosis, deshidratación severa, obnubilación, coma y, si no se empieza un tratamiento, muerte. La cetoacidosis diabética como síntoma de presentación de la DM de tipo 2 es poco frecuente en adultos, aunque puede aparecer en el contexto de infecciones graves u otras enfermedades intercurrentes45.
Además, la DM tiene otras manifestaciones clínicas relacionadas con la hiperglucemia y que generan complicaciones de tipo macro y microvascular que afectan a diversos órganos46.
En cuanto a las complicaciones macrovasculares, las personas con diabetes tienen más riesgo de sufrir cardiopatía isquémica, una enfermedad cerebrovascular o arteriopatía periférica46. Además, la insuficiencia cardíaca es más frecuente en diabéticos, y la ratio de hospitalizaciones por insuficiencia cardíaca es el doble en personas con diabetes que en personas sin diabetes4.
Sobre las complicaciones microvasculares, la incidencia de la retinopatía diabética está disminuyendo y en algunos países como Reino Unido ha dejado ya de ser la primera causa de ceguera en población en edad laboral, probablemente gracias a los programas de cribado y a la mejora del control glucémico. Sin embargo, la incidencia del edema macular diabético sí se encuentra en aumento y empieza a ser una causa frecuente de ceguera46.
La nefropatía diabética es otra complicación microvascular de la diabetes, ocurre en aproximadamente el 30 % de las personas diabéticas y es la primera causa de insuficiencia renal terminal. Además, supone un aumento del riesgo cardiovascular. La microabuminuria (cociente albúmina/creatinina en orina de 30 a 300 mg/g) es el signo más precoz, pero aproximadamente el 30 % de los pacientes diabéticos que tienen insuficiencia renal crónica no presentan albuminuria46.
La neuropatía diabética no da síntomas en muchas ocasiones. La forma más habitual es la polineuropatía distal sensitivo-motora, pero también puede manifestarse como mononeuropatía o mononeuropatía múltiples (sobre todo en pares craneales) y como neuropatía autonómica, cuyos síntomas dependen de la región afectada (gastroparesia, diarrea, disfunción vesical, disfunción eréctil, alteración vasomotora, hipoglucemias inadvertidas, etc.)46.
Las manifestaciones cutáneas se observan en uno de cada tres pacientes con DM, siendo la cicatrización lenta de las heridas y la aparición de úlceras cutáneas las más frecuentes47.
La neuropatía diabética, asociada o no a la arteriopatía periférica, puede dar lugar al pie diabético, cuya consecuencia más grave son las úlceras de difícil cicatrización y las amputaciones46.
En la esfera sexual, el principal problema en varones es la disfunción eréctil, especialmente en mayores de 60 años; también se dan otros, como la disminución de la libido y la disfunción eyaculatoria48. En mujeres, la DM a menudo se manifiesta con disminución de la libido y dispareunia46.
Además, muchas de las infecciones que se resuelven de forma ordinaria en personas sanas son más frecuentes y graves en pacientes diabéticos. Estos también padecen infecciones raras que se dan casi exclusivamente en ellos, como la mucormicosis rinocerebral, la otitis externa maligna o invasora y las infecciones enfisematosas de la vesícula biliar y las vías urinarias49,50.
Tratamiento y seguimiento
¿Cuál es el manejo del paciente tras el diagnóstico?
Los primeros pasos tras el diagnóstico de la DM de tipo 2 incluyen una visita inicial para evaluar al paciente y para establecer los objetivos del tratamiento.
Visita inicial
Tras el diagnóstico de DM de tipo 2, será necesaria una visita inicial para hacer una evaluación médica completa que ayude a confirmar el diagnóstico y clasificar la DM, además de evaluar las complicaciones de la DM, las comorbilidades y los factores de riesgo cardiovascular. Es también imprescindible revisar el tratamiento previo del paciente y evaluar el apoyo social con el que cuenta. Todo ello permitirá implicar al paciente en el diseño del plan terapéutico y desarrollar un plan de atención continua.
La exploración física debe incluir4:
- Determinación de peso, altura e IMC.
- Toma de la presión arterial y, si está indicado, determinación de los cambios ortostáticos.
- Fondo de ojo.
- Palpación del tiroides.
- Inspección de la piel (acantosis nigricans, alteraciones en el lugar de la inyección de insulina, lipodistrofias).
- Exploración completa de los pies: inspección visual (integridad de la piel, callosidades, deformidades, úlceras, uñas), pulsos pedios (si están disminuidos, se debe calcular el índice tobillo-brazo), temperatura, examen de la sensibilidad vibratoria y test con monofilamento.
- Valorar la posibilidad de depresión, ansiedad o trastornos de la alimentación.
En cuanto a las pruebas de laboratorio, aparte de la HbA1c (si no se ha determinado en los últimos 3 meses), deben realizarse las siguientes pruebas complementarias (a no ser que se hayan hecho a lo largo del último año)4:
- Perfil lipídico completo: colesterol total, colesterol asociado a lipoproteínas de baja densidad (cLDL), colesterol asociado a lipoproteínas de alta densidad (cHDL) y triglicéridos.
- Pruebas de función hepática.
- Cociente albúmina/creatinina en orina.
- Creatinina sérica y filtrado glomerular (FG) estimado.
- Hemograma completo.
- Vitamina B12 en pacientes que toman metformina.
- Nivel de potasio sérico en personas que toman inhibidores de la enzima convertidora de la angiotensina, antagonistas del receptor de la angiotensina o diuréticos.
Se debe evaluar el riesgo cardiovascular en los pacientes con diabetes, para lo cual se tendrán en cuenta los antecedentes personales y familiares, los síntomas, los resultados de la exploración física, las pruebas de laboratorio y otras pruebas de diagnóstico, y la presencia de enfermedad cardiovascular ateroesclerótica o daño orgánico específico grave. En pacientes ≥40 años con DM de tipo 2 sin enfermedad cardiovascular ateroesclerótica ni daño orgánico específico grave, se recomienda estimar el riesgo cardiovascular a 10 años mediante el algoritmo SCORE2-Diabetes. Este algoritmo tiene en cuenta factores de riesgo cardiovascular convencionales —la edad, el hábito tabáquico, la presión arterial, el colesterol total y el cHDL—, además de otras variables relacionadas con la DM —la edad a la que se diagnosticó la DM, la HbA1c y el FG—. Para facilitar la estimación del riesgo en pacientes con DM de tipo 2, la aplicación para dispositivos móviles de la European Society of Cardiology (ESC) ESC CVD Risk Calculation incluye la calculadora SCORE2-Diabetes42.
Objetivos del tratamiento
Otro punto clave a abordar una vez realizado el diagnóstico es establecer los objetivos del tratamiento.
Objetivos de control glucémico
Los objetivos con respecto a los niveles de HbA1c en pacientes con DM de tipo 2 se deben establecer de forma individualizada en función de la duración de la DM, las enfermedades concomitantes y la edad del paciente. Se recomienda un control estricto (HbA1c <7 %) para reducir las complicaciones microvasculares42.
Los objetivos de control glucémico se deben individualizar mediante la toma de decisiones compartida con el paciente para adaptarse a sus preferencias y necesidades, y se deben tener en cuenta los riesgos y los beneficios en función de sus características4. Un objetivo razonable para la mayoría de los pacientes es mantener la HbA1c <7 %, ya que este objetivo ha demostrado reducir el riesgo de microangiopatía en pacientes con DM e, incluso, el riesgo cardiovascular a los 20 años en pacientes diabéticos más jóvenes4,42.
También se pueden sugerir objetivos más estrictos (como, por ejemplo, HbA1c ≤6,5 %) en el caso de pacientes jóvenes, con DM de corta duración, en monoterapia o en tratamiento no farmacológico, o en pacientes que no padecen enfermedad cardiovascular significativa, siempre que se pueda lograr sin hipoglucemia significativa u otros efectos adversos del tratamiento4,46,51.
En cambio, en otras circunstancias, estos objetivos de HbA1c pueden ser menos estrictos (HbA1c <8 %)4:
- Riesgo de hipoglucemia u otros efectos adversos de los medicamentos.
- Enfermedad de larga duración.
- Esperanza de vida corta.
- Comorbilidades graves.
- Complicaciones vasculares establecidas.
- Preferencia del paciente por un tratamiento menos intensivo.
- Falta de recursos y de una red de apoyo.
El objetivo de glucemia preprandial es habitualmente de 80-130 mg/dl. En los casos en los que la glucemia preprandial es normal, pero la HbA1c se mantiene alterada, puede ser necesario determinar la glucemia posprandial. Esta debe evaluarse 1-2 horas después de iniciar la comida y debe ser <180 mg/dl. Al igual que ocurre con la HbA1c, los objetivos de glucemia pre- y posprandial pueden ser menos estrictos en ciertos pacientes4.
Objetivos de control de la presión arterial
El control óptimo de la presión arterial reduce el riesgo de complicaciones tanto micro- como macrovasculares42. La presión arterial debería medirse cada vez que el paciente acuda a una visita médica rutinaria4,52.
Las guías de la ESC de 2023 sobre el abordaje de la enfermedad cardiovascular en pacientes con diabetes recomiendan iniciar tratamiento antihipertensivo cuando la PA es >140/90 mmHg42, aunque la American Diabetes Association (ADA) rebaja este umbral a ≥130/80 mmHg4.
Las guías resaltan la necesidad de individualizar los objetivos del tratamiento antihipertensivo en función de las características y preferencias del paciente. De forma general, recomiendan cifras de presión arterial sistólica (PAS) de 130 mmHg4,42. No obstante, según la guía de la ESC, siempre que se tolere, se debe intentar alcanzar valores <130 mmHg, aunque no <120 mmHg. En personas mayores de 65 años, este objetivo oscila entre 130 y 139 mmHg42. En cuanto a la presión diastólica (PAD), las principales guías coinciden en proponer un objetivo <80 mmHg 4,42.
En pacientes con riesgo cerebrovascular especialmente alto (como aquellos que ya han sufrido un ictus) podemos considerar una PAS <130 mmHg42.
Todos los antihipertensivos pueden usarse, pero son de elección los inhibidores del sistema renina-angiotensina, ya sean inhibidores de la enzima convertidora de la angiotensina (IECA) o antagonistas de los receptores de la angiotensina II (ARA-II) en caso de intolerancia a los IECA. Para alcanzar un control óptimo de la PA, suele ser necesario combinarlos con un antagonista de los canales del calcio o un diurético, mientras que la combinación de IECA y ARA-II está contraindicada. Se pueden utilizar los bloqueantes β si existe una indicación específica (por ejemplo, en pacientes con insuficiencia cardíaca, angina, infarto de miocardio o fibrilación auricular, así como mujeres que estén o deseen quedarse embarazadas)42.
Se recomienda iniciar el tratamiento antihipertensivo con una combinación de IECA o ARA-II y un antagonista de los canales del calcio o un diurético. La combinación de IECA con ARA-II está contraindicada42.
La guía de la ESC recomienda comenzar con una combinación de dos fármacos en un único comprimido, habitualmente un IECA con un antagonista de los canales del calcio o un diurético42. La ADA, sin embargo, recomienda iniciar tratamiento con dos fármacos solamente cuando la tensión arterial es ≥160/100 mmHg, y los IECA y los ARA-II serán de primera elección siempre que haya albuminuria o enfermedad arterial coronaria4.
Objetivos de control lipídico
En el paciente diabético es frecuente la dislipemia aterogénica: triglicéridos elevados, cHDL habitualmente bajo y cLDL que puede estar elevado, en límite o incluso normal, pero formado por partículas pequeñas y densas, muy aterogénicas. Por eso, la dislipemia diabética se puede descubrir mejor a partir del colesterol no HDL, que es un objetivo secundario53.
Los objetivos de control lipídico (cLDL) en pacientes con DM de tipo 2 según la ESC se recogen en la Tabla 542.
Tabla 5. Objetivos de control lipídico en pacientes con DM de tipo 2
| Riesgo cardiovascular | Criterios | Cifras objetivo |
| Moderado | Pacientes con DM2 que no cumplen los criterios de riesgo muy alto y:
|
cLDL <100 mg/dl |
| Alto | Pacientes con DM2 que no cumplen los criterios de riesgo muy alto y:
|
cLDL <70 mg/dl y reducción de al menos un 50 % |
| Muy alto | Pacientes con DM2 y:
|
cLDL <55 mg/dl y reducción de al menos un 50 % |
cHDL: colesterol asociado a lipoproteínas de alta densidad, cLDL: colesterol asociado a lipoproteínas de baja densidad, DM2: diabetes mellitus de tipo 2, ECVA: enfermedad cardiovascular ateroesclerótica, RCV: riesgo cardiovascular
*Lesión orgánica específica grave: filtrado glomerular (FG) estimado <45 ml/min/1,73m2, FG 45-59 ml/min/1,73m2 y microalbuminuria, proteinuria (cociente albúmina/creatinina en orina >300 mg/g), complicaciones microvasculares en tres sitios distintos (por ejemplo, microalbuminuria más retinopatía más neuropatía).
†Estimado mediante el SCORE2-Diabetes.
Fuente: Marx et al.42
El tratamiento de elección son las estatinas. Si no se consigue el objetivo terapéutico a pesar de una estatina potente a la dosis máxima tolerada, se recomienda añadir ezetimiba y, si aun así no se consigue, está indicado un inhibidor de la proproteína··convertasa subtilisina/kexina de tipo 9 (iPCSK9)42.
En los pacientes con riesgo alto o muy alto, tanto en prevención primaria como secundaria, dos consensos recientes de la Sociedad Española de Cardiología abogan por la terapia intensiva precoz con estatinas de potencia alta para lograr los objetivos de cLDL lo antes posible. Más aún, recomiendan utilizar pronto, incluso como terapia inicial si es preciso, el tratamiento combinado de una estatina de potencia intermedia o alta (según se precise) junto con ezetimiba, para alcanzar los objetivos de cLDL de forma rápida y eficiente. En prevención primaria, las pruebas sobre los beneficios de los iPCSK9 son menos sólidas54,55.
Por su parte, la ADA, además de insistir en las pautas higiénico-dietéticas, recomienda usar estatinas de moderada intensidad en prevención primaria en pacientes de 40 a 75 años. En caso de tener algún otro factor de riesgo cardiovascular, podría plantearse el uso de estatinas desde los 20 años de edad, y que fuese de alta intensidad entre los 40 y los 75 años. En pacientes con riesgo más elevado —especialmente en aquellos con múltiples factores de riesgo de enfermedad cardiovascular ateroesclerótica y cLDL ≥70 mg/dl— se podría añadir ezetimiba o un iPCSK9 para alcanzar el objetivo de tratamiento4.
La Tabla 6 resume los objetivos de control de la diabetes de tipo 2.
Tabla 6. Objetivos de control de la diabetes de tipo 2
| Factor de riesgo | Objetivo | |
| HbA1c | Corta evolución y bajo riesgo de hipoglucemia | ≤6,5 % |
| Mayoría de los pacientes | <7 % | |
| Hipoglucemia, corta esperanza de vida, comorbilidades, DM de larga duración, complicaciones | <8 % | |
| Glucemia preprandial | 80-130 mg/dl | |
| Glucemia posprandial | <180 mg/dl† | |
| cLDL | RCV moderado | <100 mg/dl |
| RCV alto | <70 mg/dl y reducción de al menos un 50 % | |
| RCV muy alto | <55 mg/dl y reducción de al menos un 50 % | |
| Colesterol no HDL* | RCV alto | <100 mg/ml |
| RCV muy alto | <85 mg/ml | |
| cHDL** | Hombres | >40 mg/dl |
| Mujeres | >50 mg/d | |
| Triglicéridos†† | <200 mg/dl | |
| Presión arterial sistólica | ≤65 años | 120 a 129 mmHg (si se tolera)
Si no se tolera: 130-139 mmHg |
| >65 años | 130-139 mmHg | |
| Presión arterial diastólica | <80 mmHg | |
| Tabaco | Abstinencia | |
| Antiagregación plaquetaria con AAS en dosis bajas (prevención primaria) | Pacientes con DM y riesgo cardiovascular alto o muy alto‡ | |
| Ejercicio físico | Ejercicio aeróbico moderado a vigoroso ≥150 minutos a la semana, distribuidos en 3 días/semana y sin que pasen ≥2 días sin actividad. Ejercicios de fuerza 2-3 veces a la semana en días no consecutivos. Disminuir el tiempo de sedentarismo | |
| Dieta | Reducción calórica de 500-750 kcal/día en pacientes obesos y con sobrepeso; no hay un porcentaje de distribución de macronutrientes ideal para todas las personas con DM. Reducir la cantidad de hidratos de carbono totales es beneficioso. Se recomienda la dieta mediterránea o vegetariana rica en grasas insaturadas para reducir el RCV | |
| Peso | Pacientes obesos y con sobrepeso: perder ≥5 % del peso y mantener la pérdida. Mayor reducción da como resultado mejor control de la diabetes y el RCV | |
AAS: ácido acetilsalicílico; DM: diabetes mellitus; RCV: riesgo cardiovascular
†La determinación de la glucemia posprandial (1-2 h después de empezar a comer) se recomienda en pacientes con cifras preprandiales normales, pero HbA1c elevada, o para ajustar ciertas pautas de insulina.
* A pesar de que la dislipemia diabética se describe mejor a partir del colesterol no HDL, este sigue siendo un objetivo secundario en las guías clínicas (el principal es el descenso del cLDL)53.
**Estas cifras son las que tanto la Asociación Americana de Diabetes como la Sociedad Española de Arteriosclerosis considera deseables, pero no representan un objetivo terapéutico52,56
††Objetivo secundario, una vez logrado el objetivo de cLDL o no HDL56,57.
‡Tras hablarlo con el paciente y evaluar el riesgo de sangrado.
Fuente: elaboración propia a partir de la Asociación Americana de Diabetes4, la Sociedad Europea de Cardiología42 y la RedGDPS46
¿Cuál es el tratamiento de la diabetes de tipo 2?
Según los Standards of medical care in diabetes de la American Diabetes Association (ADA) de 2023, el tratamiento de la diabetes debe centrarse en reducir las complicaciones, y por ello debe ser multifactorial. La base del tratamiento debe ser la modificación de los hábitos de vida y la educación diabetológica, y los cuatro pilares sobre los que se sustenta son4:
- El control glucémico.
- El control de la presión arterial.
- El control lipídico.
- El uso de fármacos con beneficios cardiovasculares y renales, en los pacientes en los que estén indicados.
El tratamiento se divide en farmacológico y no farmacológico.
Tratamiento no farmacológico
Asesorar sobre el plan dietético para controlar la DM y otros aspectos relacionados con los hábitos de vida, como aumentar la actividad física y perder peso, representa el primer paso de actuación terapéutica. Además, es importante implicar a los pacientes adultos con DM de tipo 2 en las decisiones para alcanzar los objetivos terapéuticos2.
Todos los pacientes con DM deben recibir educación (bien en grupos o de forma individual o con apoyo tecnológico o sin él) sobre el autocontrol de la DM para mejorar las habilidades y capacidad de autocuidado de la DM. Hay cuatro momentos críticos para evaluar la necesidad de esta formación: en el diagnóstico, anualmente, cuando aparecen complicaciones y en momentos de transición en la atención4.
En cuanto a la dieta, la evidencia sugiere que no hay un porcentaje ideal de calorías procedentes de carbohidratos, proteínas y grasas para todas las personas con DM, por lo que lo importante es que la distribución de macronutrientes se base en el patrón de alimentación individual de cada paciente, sus preferencias y sus objetivos metabólicos4. La dieta mediterránea y la dieta vegetariana, ricas en grasas insaturadas, resultan recomendables para reducir el riesgo de sufrir eventos cardiovasculares4,42. Todas las personas con diabetes o prediabetes deben minimizar el consumo de comida con azúcares añadidos y cambiarla por otras opciones más nutritivas. Es especialmente recomendable beber agua en lugar de bebidas azucaradas. Los carbohidratos que se consuman deberían ser ricos en fibra natural, y se debe promover el consumo de verduras pobres en almidón, frutas, cereales integrales y productos lácteos4.
Las recomendaciones de las guías sobre el consumo de alcohol en pacientes diabéticos son las mismas que para la población general (menos de 1 bebida diaria en mujeres y menos de 2 en el caso de los hombres)4. No obstante, los estudios de aleatorización mendelianos sugieren que el menor riesgo de enfermedad cardiovascular se da en abstemios y que cualquier cantidad de alcohol aumenta la presión arterial y el índice de masa corporal. Estos datos van en contra de la creencia de que el consumo moderado de alcohol se asocia con menor RCV57.
Se debe recomendar el abandono del tabaco y los cigarros electrónicos4,42. En algunos casos puede ser necesaria la terapia farmacológica o los sustitutivos de la nicotina42.
Las recomendaciones sobre el ejercicio físico para pacientes con DM incluyen la actividad aeróbica de intensidad moderada a vigorosa durante 150 o más minutos semanales, repartidos en 3 o más días. Se debe combinar con ejercicios de fuerza mínimo 2-3 veces a la semana4,58. En el caso de pacientes más jóvenes y con buena forma física, puede ser suficiente con una intensidad vigorosa de duración más corta (mínimo 75 minutos a la semana) o con un entrenamiento a intervalos. Además, se debe disminuir la cantidad de tiempo en sedentarismo4.
Se recomienda ejercicio físico aeróbico de intensidad moderada a vigorosa durante ≥150 minutos a la semana, al menos 3 días/semana, y disminuir el sedentarismo4,42.
Tratamiento farmacológico
Comenzar el tratamiento farmacológico de forma temprana en el paciente con DM de tipo 2 se asocia a mejor control glucémico y a la disminución de las complicaciones a largo plazo59.
Cuando el control glucémico de la diabetes es inadecuado, el mal pronóstico de la enfermedad persiste en el tiempo, aunque la glucemia se haya podido optimizar más tarde. Es lo que se conoce como efecto legado o memoria metabólica, y es especialmente importante durante la etapa más temprana desde el diagnóstico de la diabetes, para evitar las complicaciones micro y macrovasculares a largo plazo (especialmente las microvasculares). Cuando la enfermedad ya está establecida, el tratamiento más intensivo parece tener menores implicaciones pronósticas60.
¿Cuándo empezar el tratamiento farmacológico?
Se puede plantear iniciar tratamiento farmacológico de forma preventiva en algunos pacientes con prediabetes, para evitar el desarrollo de diabetes. El fármaco indicado es la metformina, y actualmente la ADA la recomienda en pacientes de entre 25 y 59 años con riesgo elevado de DM de tipo 2, especialmente en los siguientes casos4:
- IMC ≥35 kg/m2, glucemia en ayunas alta (≥110mg/dl) y HbA1c alta (≥6 %).
- Mujeres que tuvieron diabetes gestacional.
Según la redGDPS, debe iniciarse cuando han fracasado la dieta y el ejercicio46.
En pacientes diabéticos, según la última actualización de la ADA de 2023, debe iniciarse el tratamiento farmacológico en el momento en que se diagnostique la enfermedad4, al mismo tiempo que se inician las modificaciones en el estilo de vida. Según las indicaciones de la redGDPS de 2020, en aquellos pacientes con HbA1c <7 % y sin comorbilidades se puede iniciar tratamiento no farmacológico con modificaciones en los hábitos de vida durante 3 meses51.
¿Qué fármaco utilizar en el tratamiento inicial?
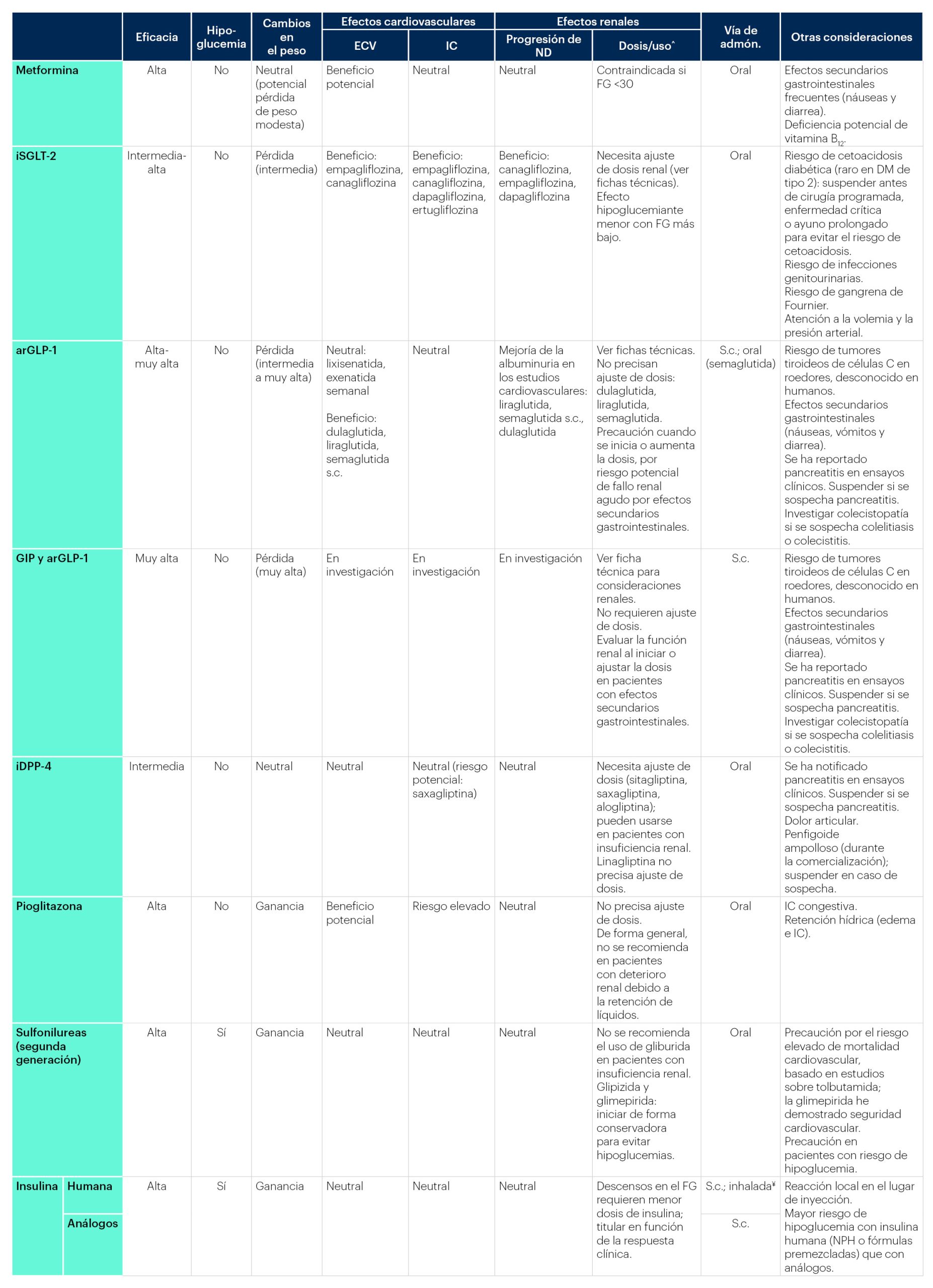
En la actualidad disponemos de una amplia variedad de fármacos para el tratamiento de la DM, cada grupo con características diferentes (Tabla 7).
Tabla 7. Factores específicos del medicamento y del paciente que es preciso considerar al seleccionar el tratamiento
^ Para recomendaciones específicas sobre dosificación del fármaco, consulte la información de prescripción del fabricante. ¥No disponible en España.
arGLP-1: agonistas del receptor del péptido similar al glucagón de tipo 1; CAD: cetoacidosis diabética; DM2: diabetes de tipo 2; ECV: enfermedad cardiovascular; IC: insuficiencia cardiaca; GIP: polipéptido inhibidor gástrico; iDPP-4: inhibidores de la dipeptidil-peptidasa-4; iSGLT-2: inhibidores del cotransportador sodio-glucosa de tipo 2; FG: filtrado glomerular; s.c.: subcutánea; ND: nefropatía diabética.
Fuente: ElSayed et al.4.
El fármaco de inicio debe escogerse en función de las comorbilidades y de otras características del paciente y del tratamiento. La ADA recomienda optar por los esquemas terapéuticos que hayan demostrado mayor eficacia para alcanzar y mantener los objetivos de tratamiento, ya sea con metformina o con otros fármacos, incluida la terapia combinada. En este sentido, dado que el control del peso es una pieza importante en el abordaje de la DM de tipo 2, la elección del tratamiento debe contemplar la consecución de este objetivo. Además, se deben priorizar los tratamientos que eviten la hipoglucemia en pacientes de alto riesgo. En el caso de los pacientes con DM de tipo 2 y enfermedad cardiovascular ateroesclerótica —o riesgo de padecerla—, insuficiencia cardíaca o insuficiencia renal, el tratamiento debe incluir fármacos con beneficio cardiorrenal4. En este sentido, la guía del ESC resalta que el uso de metformina no debe ser un prerrequisito para valorar el tratamiento con fármacos que hayan demostrado beneficio cardiovascular42. Por su parte, la Sociedad Española de Arteriosclerosis56 y la redGDPS51 siguen recomendando la metformina como el primer escalón terapéutico, en monoterapia o combinada con otros agentes en función del condicionante clínico.
El inicio del tratamiento con metformina se debe hacer aumentando gradualmente la dosis durante varias semanas, para minimizar el riesgo de efectos secundarios gastrointestinales (especialmente diarrea). La metformina debe prescribirse con precaución en caso de que el paciente tenga riesgo de fallo renal o el filtrado glomerular (FG) sea inferior a 45 ml/min/1,73 m2; se debe suspender si el FG es inferior a 30 ml/min/1,73 m2.2
Está indicado iniciar el tratamiento con los siguientes fármacos, asociados a no a metformina y con independencia de los objetivos glucémicos, en los siguientes casos4:
- Enfermedad cardiovascular establecida o alto riesgo cardiovascular: inhibidores del cotransportador de sodio-glucosa de tipo 2 (iSGLT-2) o agonistas del receptor del péptido similar al glucagón del tipo 1 (arGLP-1) que hayan demostrado beneficio cardiovascular.
- Insuficiencia cardíaca: iSGLT-2 con beneficio en esta población.
- Insuficiencia renal crónica: iSGLT-2 que haya demostrado beneficio o, si no se tolera, arGLP-1 con beneficio cardiovascular.
En España, los arGLP-1 solamente están financiados en personas cuyo IMC es ≥30 kg/m2 al inicio del tratamiento51.
La adición al tratamiento de cualquiera de estos fármacos debe iniciarse en pacientes diabéticos con alto riesgo cardiovascular o que ya tienen enfermedad cardiovascular, insuficiencia cardíaca o insuficiencia renal crónica, incluso aunque la glucemia estuviese bien controlada4.
Por ejemplo, un diabético que toma metfomina, tiene una HbA1c <7 % y sufre un infarto de miocardio debe recibir un iSGLT-2 o un arGLP-1.
Aunque tradicionalmente, se ha propuesto comenzar el tratamiento con metformina e ir añadiendo otros fármacos para mejorar el control glucémico, algunos estudios respaldan el tratamiento combinado desde el inicio. En las guías NICE se dice que debe iniciarse primero la metformina sola para evaluar la tolerabilidad y, tan pronto se confirme, iniciar el segundo fármaco61. Sin embargo, un estudio con vildagliptina demostró que su combinación inicial con metformina conseguía que el empeoramiento del control glucémico fuese más lento que si se daban ambos fármacos de forma secuencial. Esto refuerza la idea de que el tratamiento combinado precoz reporta beneficios y que debe ser considerado desde el inicio en algunos pacientes (por ejemplo, si el valor de HbA1c está en 1,5 %-2,0 % por encima del objetivo)4.
Además, la redGDPS recomienda empezar con dos antidiabéticos no insulínicos en personas que tienen una HbA1c >9 % en el momento del diagnóstico y no tienen síntomas cardinales51. Si están sintomáticos, debe pautarse metformina acompañada de forma temporal de insulina. En esta línea, la ADA recomienda empezar con insulina en los casos sintomáticos o cuando la HbA1c sea >10 % o la glucemia ≥300 mg/dl4. La redGDPS también contempla el tratamiento combinado con metformina y un fármaco con beneficio cardiorrenal desde el inicio en pacientes con enfermedad cardiovascular ateroesclerótica, riesgo cardiovascular alto, insuficiencia cardíaca o insuficiencia renal crónica51.
Es importante señalar que en los casos en los que se mantenga el tratamiento con metformina a largo plazo, debemos determinar periódicamente los niveles de vitamina B12, ya que el mantenimiento prolongado del tratamiento con metformina se ha asociado a deficiencias de esta vitamina, especialmente en aquellos pacientes con anemia o neuropatía periférica. Si la metformina estuviera contraindicada o no se tolerase, podemos considerar la posibilidad de empezar el tratamiento con un inhibidor de la dipeptidil-peptidasa-4 (iDPP-4), pioglitazona o una sulfonilurea2.
Sea cual sea el tratamiento instaurado para la DM, debemos reevaluarlo a los 3-6 meses y ajustarlo según sea necesario2,4,51.
El tratamiento con metformina e iSGLT-2 debe suspenderse de forma temporal en el caso de que el paciente sufra enfermedades agudas que lleven asociada una reducción de la ingesta oral o deshidratación. Además, los iSGLT-2 también deben suspenderse temporalmente antes de procedimientos de cirugía mayor y durante el transcurso de infecciones agudas y enfermedades graves, con el fin de disminuir el riesgo de cetoacidosis3.
¿Cómo intensificar el tratamiento si no se alcanzan los objetivos?
A la hora de seleccionar el medicamento adecuado para intensificar el tratamiento, la decisión debe centrarse en el paciente, abordando de forma conjunta los riesgos y beneficios del tratamiento2 y teniendo en cuenta aspectos como las comorbilidades (riesgo de enfermedad cardiovascular, insuficiencia cardíaca, enfermedad renal crónica), el riesgo de hipoglucemia, el impacto en el peso, el costo, el riesgo de efectos secundarios y las preferencias del paciente2,4.
Cuando no conseguimos controlar adecuadamente la HbA1c, debemos optimizar el tratamiento reforzando los consejos sobre la dieta, el estilo de vida y la adherencia al tratamiento farmacológico.
En los casos en los que el tratamiento inicial elegido no sea suficiente para controlar la DM y alcanzar cifras objetivo de HbA1c, debemos intensificar el tratamiento añadiendo un nuevo fármaco sin demora4.
En personas con alto riesgo cardiovascular, enfermedad cardiovascular establecida o insuficiencia renal que están con un iSGLT-2, se debe plantear añadir un arGLP-1, y viceversa. En pacientes con alto riesgo cardiovascular o enfermedad cardiovascular, se puede plantear también la pioglitazona4.
En el resto de los casos, la elección del tratamiento dependerá de la eficacia demostrada para alcanzar los objetivos de control glucémico y de peso, los efectos secundarios —principalmente la hipoglucemia y la ganancia de peso—, el coste y las preferencias4.
Si el control continuase siendo malo, se debe añadir un nuevo fármaco teniendo de nuevo en cuenta todos los factores que se analizaron hasta ese momento, hasta 3 o 4 fármacos antidiabéticos no insulínicos51.
Se debe evitar en todo momento la inercia terapéutica, y se aconseja revisar a los pacientes cada 3-6 meses4,51.
La ADA explica que, en caso de iniciar un tratamiento subcutáneo, es preferible un arGLP-1 antes que la insulina, siempre que se pueda4.
No se deben combinar iDPP-4 y arGLP-1 ni sulfonilureas con repaglinida62.
Algoritmo de tratamiento y tratamiento en situaciones especiales
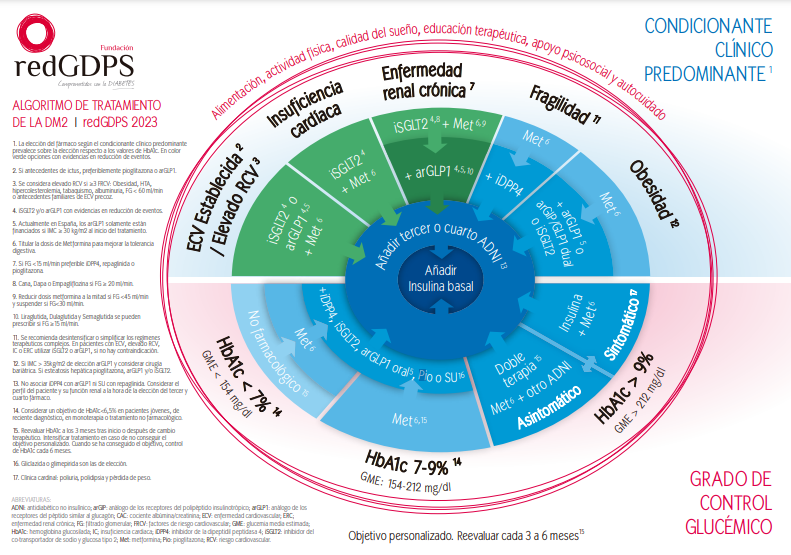
La RedGDPS propone un algoritmo terapéutico (Figura 3) que permite un tratamiento individualizado utilizando opciones terapéuticas diferentes, según tengamos en cuenta el grado de control glucémico o la presencia de condicionantes clínicos51.
Si el paciente tiene algún condicionante clínico (enfermedad renal crónica, fragilidad, enfermedad cardiovascular, insuficiencia cardíaca u obesidad), se seguirá la ruta que el algoritmo establece para ese condicionante. En caso contrario, se seguirán las indicaciones en función de la cifra de HbA1c que presente el paciente: <7 %, 7-9 % o >9 %51.
Figura 3. Algoritmo de tratamiento de la redGDPS
Fuente: redGDPS51, con licencia Creative Commons Atribución/Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional (CC BY-NC-ND 4.0)
El enfoque de este algoritmo resalta la necesidad de individualizar tanto los objetivos del tratamiento como las exploraciones e intervenciones terapéuticas en función de las características de los pacientes. Además de reducir la morbimortalidad, el abordaje de la diabetes debe garantizar la seguridad de los pacientes y evitar la yatrogenia. En este sentido, se debe tener en cuenta que una alta proporción de los pacientes diagnosticados de DM de tipo 2 tienen otras enfermedades concomitantes que pueden limitar el uso de ciertos fármacos hipoglucemiantes63. En consecuencia, ciertas situaciones clínicas ameritan el uso preferente de determinados fármacos, como veremos a continuación.
Insuficiencia renal
La redGDPS recomienda iniciar el tratamiento con metformina asociada a un iSGLT-2 (canagliflozina, dapagliflozina o empagliflozina, si el filtrado glomerular es ≥20 ml/min/1,73 m2)51.
La ADA recomienda que en pacientes con enfermedad renal crónica se utilice un iSGLT-2, si el filtrado glomerular es ≥20 ml/min/1,73 m2ara reducir la progresión de la enfermedad renal y el riesgo de complicaciones cardiovasculares4.
Por su parte, la ESC42 explica que los iSGLT-2 ―empagliflozina, canagliflozina y dapagliflozina― se asocian a efectos renales beneficiosos, por lo que los recomiendan cuando el filtrado glomerular es ≥20 ml/min/1,73 m2. También recomienda los arGLP-1 en pacientes con un filtrado glomerular >15 ml/min/1,73 m2 debido a los efectos beneficiosos en el peso, el riesgo cardiovascular y la albuminuria, además del bajo riesgo de hipoglucemia.
Los iDPP-4 son una alternativa a los arGLP-1 en los pacientes con insuficiencia renal crónica42. La linagliptina, sitagliptina y alogliptina pueden emplearse en cualquier grado de enfermedad renal crónica, incluso en pacientes en diálisis64–66. La linagliptina no requiere ajuste de dosis64, mientras que la sitagliptina y la alogliptina sí: un cuarto de la dosis cuando el FG sea <30 ml/min/1,73 m2 y la mitad de la dosis cuando el FG sea de 30-50 ml/min/1,73 m2 (o de 30 a <45 ml/min/1,73 m2 en el caso de la sitagliptina)65,66. En pacientes con FG <45 ml/min/1,73 m2, también puede usarse saxagliptina a mitad de dosis, pero no se recomienda en pacientes con insuficiencia renal terminal que necesitan hemodiálisis67. La vildagliptina pude utilizarse a mitad de dosis en pacientes con insuficiencia renal grave o moderada, así como en aquellos pacientes con insuficiencia renal terminal, aunque se debe tener especial precaución en pacientes sometidos a hemodiálisis, ya que la experiencia es limitada68.
La metformina está contraindicada cuando el FG es <30 ml/min/1,73 m2, y si está entre 30 y 45 ml/min/1,73 m2, se recomienda reducir la dosis al 50 %46,51.
Mayores de 75 años o fragilidad
En pacientes ancianos o con fragilidad, se deberán utilizar fármacos más seguros y con menos efectos secundarios e interacciones. En particular, estos pacientes tienen elevado riesgo de hipoglucemia, así que deben elegirse medicamentos que no produzcan hipoglucemia46,63. Por ello, el plan de tratamiento debe evitar, en la medida de lo posible, los fármacos que aumentan el riesgo de hipoglucemia, como los secretagogos (sulfonilureas y glinidas) o la insulina (especialmente las insulinas rápidas)69.
Según un documento de consenso español publicado en 2022 sobre el tratamiento de la DM de tipo 2 en el paciente anciano, tras valorar la fragilidad y descartar la presencia de criterios de desintensificación, se recomienda iniciar el tratamiento con metformina y usar iDPP-4 como alternativa o en combinación69.
En 2023, la redGDPS actualizó su algoritmo de tratamiento de la DM2 y sustituyó el condicionante clínico «>75 años / fragilidad» por «Fragilidad», de modo que eliminó la edad como criterio para escoger el tratamiento. En este grupo de pacientes, recomienda la metformina como primera opción y, en segunda línea, los iDPP-451. Estos fármacos, además, han demostrado que no aumentan el riesgo de enfermedad cardiovascular.
El hipoglucemiante de elección en los pacientes de edad avanzada o frágiles es la metformina y, en el segundo escalón, los iDPP451,69.
Sin embargo, si un paciente frágil tiene enfermedad cardiovascular establecida, riesgo cardiovascular alto, insuficiencia cardíaca o insuficiencia renal crónica, se recomienda utilizar un iSGLT-2 o un arGLP-1 con beneficios cardiovasculares y renales, si no está contraindicado40,51. El documento de consenso español detalla que los iSGLT-2 deben valorarse de forma específica en pacientes con enfermedad cardiovascular, insuficiencia cardíaca o insuficiencia renal crónica, mientras que los arGLP-1 están especialmente indicados en casos de obesidad, enfermedad cardiovascular o insuficiencia renal69.
Además, en estos pacientes se recomienda desintensificar o simplificar los regímenes de tratamiento complejos para reducir la polifarmacia, el riesgo de hipoglucemia y la carga de cuidados51,69.
Enfermedad cardiovascular o alto riesgo cardiovascular
En personas con diabetes y enfermedad cardiovascular o que tengan alto riesgo cardiovascular, se recomienda incorporar al esquema de tratamiento fármacos que hayan demostrado disminuir los eventos cardiovasculares4: empagliflozina, canagliflozina, dapagliflozina, liraglutida, semaglutida y dulaglutida42,46. Más aún, si el paciente todavía no está en tratamiento con metformina, la ESC recomienda en estos pacientes empezar directamente con alguno de estos fármacos y añadir la metformina posteriormente si es necesario mejorar el control glucémico42.
Por otro lado, además de intensificar el control de otros factores de riesgo cardiovascular, los antiagregantes son el otro pilar del tratamiento de estos pacientes. En prevención secundaria, el ácido acetilsalicícico en dosis bajas (75-162 mg) ―solo o en combinación― sigue siendo el antiagregante de elección en pacientes con diabetes. El clopidogrel (75 mg/día) es una alternativa en pacientes intolerantes4,42.
La doble terapia antiagregante con ácido acetilsalicílico en dosis bajas junto con un antagonista de los receptores P2Y12 (ticagrelor o prasugrel) está indicada en pacientes con diabetes y síndrome coronario agudo durante 12 meses, y puede considerarse durante más tiempo (hasta 3 años) en los pacientes que no hayan presentado complicaciones hemorrágicas4,42.
En cuanto a la antiagregación en prevención primaria:
- La ADA propone que se valore el uso de 75-162 mg al día de aspirina en los pacientes con DM de tipo 1 o 2 y riesgo cardiovascular aumentado que no tengan un aumento del riesgo de sangrado4.
- La ESC aboga por valorar el uso de ácido acetilsalicílico (75-100 mg al día) en pacientes diabéticos sin antecedentes de enfermedad cardiovascular ateroesclerótica ni revascularización para prevenir el primer episodio, si no está contraindicado (recomendación IIb, clase A). En pacientes con enfermedad cardiovascular ateroesclerótica asintomática y riesgo cardiovascular más elevado, el beneficio de la profilaxis con ácido acetilsalicílico podría ser superior, por lo que el tratamiento debe individualizarse42.
En pacientes diabéticos con riesgo cardiovascular alto o muy alto, debe valorarse la antiagregación en prevención primaria con dosis bajas de ácido acetilsalicílico, siempre que no esté contraindicada4,42.
Los pacientes que toman doble terapia antiagregante deben tomar un inhibidor de la bomba de protones para prevenir hemorragias digestivas. En el caso de los pacientes que toman un único fármaco antiagregante o anticoagulante, se puede sopesar la profilaxis gástrica en función del riesgo de sangrado, aunque la fuerza de esta recomendación es menor42.
En cuanto a otros fármacos, los bloqueantes β están indicados en pacientes con angina de pecho o insuficiencia cardíaca y fracción de eyección reducida, así como durante los 3 años posteriores a un infarto de miocardio4.
Insuficiencia cardíaca
Los pacientes diabéticos con insuficiencia cardíaca deben tratarse con un iSGLT-2 que haya demostrado beneficio en esta población4.
En personas que tengan la fracción de eyección reducida, es fundamental vigilar el filtrado glomerular y las cifras de potasio sérico, debido a los otros fármacos que habitualmente también toman70.
Se deben evitar las glitazonas y saxagliptina70.
Obesidad
La ADA nos recuerda que es parte fundamental del tratamiento de los diabéticos con sobrepeso u obesidad que cambien sus hábitos de vida, practiquen al menos 150 minutos de ejercicio moderado a vigoroso a la semana y mantengan una pérdida de peso de al menos un 5 % de su peso corporal4.
Se recomienda usar medicamentos hipoglucemiantes que promuevan la pérdida de peso (arGLP-1 o iSGLT-1) o sean neutrales (iDPP-4, metformina)4. Se recomienda valorar la adición de un arGLP-1 en lugar de insulina en pacientes obesos con un índice de masa corporal >30 kg/m2 (actualmente esta es una condición para obtener el visado para su reembolso por la Seguridad Social en España)46.
En pacientes obesos, la pérdida de peso >5 % se asocia a reducciones clínicamente significativas de la HbA1c, la glucemia y los triglicéridos. Pérdidas de peso mayores producen también mayores beneficios en el control de la diabetes y el riesgo cardiovascular4.
Se recomienda aplicar programas con sesiones frecuentes (al menos 16 en 6 meses) que combinen dieta, ejercicio físico y terapia conductual (individual o grupal), enfocados en conseguir un déficit de energía de 500-750 kcal/día. Si se puede, estos programas se deberían proporcionar más allá del año a las personas que hubieran alcanzado los objetivos4.
Los fármacos específicos para tratar la obesidad pueden ser un complemento a las medidas indicadas en pacientes con diabetes de tipo 2 y un IMC ≥25 kg/m2, después de sopesar los riesgos-beneficios. Si en 3 meses no han perdido al menos el 5 % del peso, se deben considerar otras alternativas4.
En pacientes obesos con buena motivación se podría plantear la cirugía metabólica, sobre todo cuando su IMC es ≥40 kg/m2 o está entre 30-39 kg/m2 y no consiguen sus objetivos de pérdida de peso ni de control de las comorbilidades (incluida la hiperglucemia)4.
Tratamiento con insulina
Aunque el tratamiento con insulina inyectable se puede utilizar en cualquier momento en el curso de la DM de tipo 23, en términos generales, lo habitual es recurrir a ella cuando el tratamiento con hipoglucemiantes no insulínicos ya no proporciona una reducción efectiva de la glucemia.
A la hora de iniciar la terapia con insulina en adultos con DM de tipo 2, se recomienda utilizar un programa estructurado que aborde aspectos como la técnica de inyección (con rotación del lugar de inyección y evitando inyecciones repetidas en el mismo punto), el autocontrol glucémico, la titulación de dosis hasta alcanzar objetivos, la comprensión de la dieta, y el manejo de la hipoglucemia (prevención, identificación y tratamiento) y los cambios bruscos de glucosa en plasma3.
Con el tratamiento con insulina debemos perseguir optimizar unas dosis y pautas de insulina que permitan al paciente alcanzar la glucemia objetivo a la vez que minimizamos el riesgo de hipoglucemia46.
Hay que tener en cuenta que, aunque iniciemos el tratamiento con insulina en pacientes con DM, es recomendable continuar con el resto de los hipoglucemiantes para mantener o mejorar el control glucémico, siempre vigilando que no se produzcan hipoglucemias y que no existan contraindicaciones o intolerancia2.
En este sentido, se recomienda mantener el tratamiento con metformina, iSGLT-2 y arGLP-1, y valorar disminuir o suspender el tratamiento con sulfonilureas y glinidas por el riesgo de hipoglucemia71. En el caso de la pioglitazona, hay que disminuir la dosis o incluso suspenderla, tras valorar el aumento de riesgo de hipoglucemia y de aumento de peso40. Los iDPP-4 tampoco se deben suspender, pues han demostrado reducir la necesidad de insulina, no aumentan el peso y no aumentan el riesgo de hipoglucemia, aunque antes de insulinizar a una persona que los está tomando habría que plantearse si se podrían cambiar por un arGLP-140.
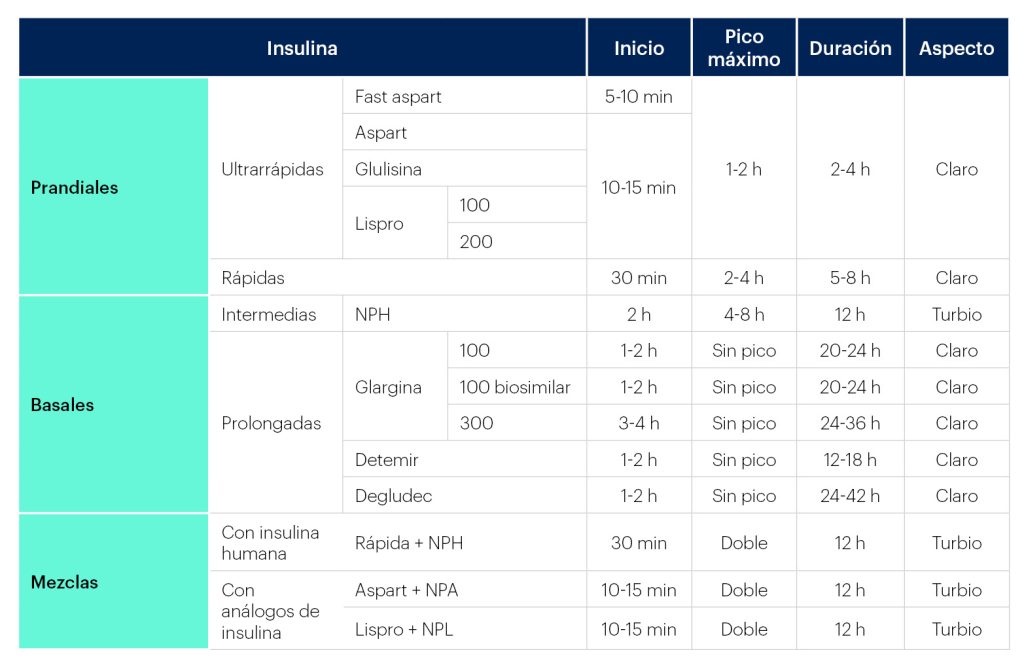
Tipos de insulina
Básicamente, disponemos de 3 tipos de insulina: basales, prandiales y mezclas. La Tabla 8 muestra las insulinas comercializadas en España en enero de 2022.
Tabla 8. Insulinas comercializadas en España en 2022
Fuente: redGDPS72
Las insulinas basales son similares en eficacia (control glucémico), si bien los análogos suponen menor riesgo de hipoglucemias frente a la insulina NPH o premezclada46.
Terapia de insulinización inicial
Para iniciar el tratamiento con insulina en adultos con DM de tipo 2, podemos considerar varias opciones:
Comenzar con insulina basal. Es el régimen de insulinización inicial más conveniente. En general, se recomienda comenzar con un análogo basal (glargina 100 U o detemir) en vez de NPH, por el menor riesgo de hipoglucemia4,46.
No obstante, los pacientes sin riesgo ni antecedentes de hipoglucemia podrían usar NPH. En este caso, a partir de una dosis de 30 UI de NPH es preferible administrarla en dos dosis para no aumentar el riesgo de hipoglucemia nocturna o sustituirla por un análogo basal46.
Por su parte, los análogos basales de acción prolongada (glargina 300 U y degludec) tienen un riesgo de hipoglucemia aún menor que la glargina 100 U4.
La pauta inicial son 10 U al día (o 0,1-0,2 U/kg/día4) o 0,2 UI/kg/día en obesos71.
La insulina NPH y la detemir se administran antes de acostarse (la NPH puede administrarse en 2 dosis, si es necesario), y la glargina 100 U y 300 U y la degludec, a cualquier hora46.
El ajuste de la dosis de insulina se hará en función de la glucemia basal46:
-
Aumentar 2U cada 3 días hasta que la glucemia basal sea <130 mg/dl.
-
Disminuir 2U si la glucemia basal es <80 mg/dl.
A los 3 meses de haber conseguido que las glucemias en ayunas sean <130 mg/dl, se determinará la HbA1c. Si su valor está por encima del objetivo propuesto, será necesario intensificar el tratamiento con insulina46.
Existe el riesgo de «sobrebasalización», que consiste en que no se consigue un buen control de la HbA1c a pesar de estar con dosis altas de insulina (>0,5 U/kg/día). Se observará una gran diferencia entre la glucemia al acostarse y la glucemia matinal, o entre la pre- y la posprandial, hipoglucemias (sintomáticas o no), y gran variabilidad4. En estos casos, se debe revisar el tratamiento, pero no continuar subiendo la dosis de insulina basal71.
Otras terapias de inicio. En ciertas situaciones especiales puede ser necesario iniciar tratamiento insulínico, pero sin seguir las pautas habituales71:
- Debut diabético muy sintomático o enfermedad intercurrente: es un motivo de insulinización transitoria, con pautas basal, basal plus o bolo-basal (ver próximo apartado). En caso de empezar con insulina basal sola, debe hacerse en dosis de 0,3-0,5 U/kg/día. En un bolo-basal, debe repartirse 50 % de insulina basal y 50 % de prandial.
- Tratamiento con corticoides: se puede optar por un análogo basal en dosis habituales o por una dosis de insulina NPH por la mañana, ajustando en función de la glucemia antes de la cena.
- Paciente frágil o paliativo: solamente se deben evitar glucemias >270 mg/dl, pero no es necesario un control exhaustivo, por lo que la dosis de inicio debe ser de 0,1 U/kg/día y se deben evitar las pautas complejas.
- Insuficiencia renal con FG <30 ml/min/1,73 m2: dosis de inicio de 0,1 U/kg/día y evitar las pautas complejas.
Intensificación del tratamiento con insulina
La insulinización consigue una reducción de la HbA1c de alrededor del 1 %, aunque casi la mitad de los pacientes no conseguirán un control adecuado y precisarán intensificar el tratamiento46.
Existen 3 formas de hacerlo71:
- añadir bolos de insulina prandial;
- añadir otros antidiabéticos en vez de insulina rápida, en concreto un arGLP-1 o un iSGLT-2 (si no se había hecho antes), especialmente en pacientes con obesidad, enfermedad cardiovascular, insuficiencia cardíaca o insuficiencia renal crónica);
- cambiar a dos o tres dosis de insulina premezclada.
1) Añadir bolos de insulina prandial
Consiste en añadir insulina rápida antes de las comidas.
La redGDPS recomienda empezar por una pauta basal-plus, por la que se añade una dosis de insulina antes de la comida principal71.
Si el control sigue siendo insuficiente, se añade otra dosis antes de la cena o el desayuno (el que tenga mayores glucemias posprandiales) y si, aun así, sigue siendo insuficiente, se añadirá una tercera dosis. Esta dosificación es lo que se conoce como pauta bolo-basal71.
La dosis inicial es de 4 U o el 10 % de la insulina basal. Los ajustes de la dosis se realizarán cada 3 días según los datos de la glucemia posprandrial, tomada a las 2 horas de iniciar la ingesta (Tabla 9)71.
Son pautas complejas que se suelen reservar para los pacientes más jóvenes y que tengan capacidad de ajustar las dosis a la ingesta de hidratos de carbono y a la intensidad y duración del ejercicio46.
Tabla 9. Intensificación con insulina prandial (pautas basal-plus y bolo-basal)
| Dosis inicial | 4 U o el 10 % de la dosis de insulina basal
Si la HbA1c es <8 %, bajar la dosis de insulina basal 4 U o un 10 %4 |
| Frecuencia de autoanálisis | Controles posprandiales, a las 2 horas de iniciar la comida |
| Ajustes de la dosis según los valores de glucemia pospandrial | • Hipoglucemia: determinar causa y, si persiste, bajar la dosis correspondiente un 10-20 %4
• Añadir 1 o 2 U cada 3 días si los valores de glucemia posprandial sobrepasan los 180 mg/dl. |
Fuente: redGDPS71
Algunas recomendaciones prácticas para ajustar la dosis en las pautas con múltiples dosis de insulina (basal-plus, bolo-basal y premezclas) son las siguientes46:
- El orden en los ajustes de la dosis es: 1.º) corregir la hipoglucemia (sobre todo si es nocturna); 2.º) corregir la hiperglucemia basal (en ayunas); 3.º) corregir la hiperglucemia en otros momentos del día.
- Modificar la dosis de insulina cada 3 días (excepto si hay hipoglucemias):
- Aumentar 2 U cuando se supere el objetivo en la basal y 1 U en las glucemias posprandiales.
- Disminuir 2 U la dosis cuando en 2-3 días consecutivos la glucemia sea menor del límite inferior de seguridad.
- Si aparecen hipoglucemias, disminuir 4 U y/o un 10 % de la dosis de insulina basal.
- Al hacer los cambios de dosis se tendrá en cuenta:
- Modificar solo una de las inyecciones cada vez.
- La variación de la dosis diaria no debe ser superior a 2-4 U.
- Salvo hipoglucemias, esperar 3 o 4 días para valorar los resultados e introducir nuevos cambios.
- Aumentar la frecuencia de autoanálisis tras cambiar alguna de las dosis.
- Se deben comentar todas las modificaciones con el paciente o el cuidador para que aprenda a realizar los cambios de dosis por sí mismo.
2) Añadir otros antidiabéticos en vez de insulina rápida
Una alternativa recogida en las guías4,46, al mismo nivel que las otras dos, es añadir un arGLP-1 o un iSGLT-2 a la insulina basal:
- arGLP-1. Se puede utilizar un arGLP-1 o un agonista dual del polipéptido inhibidor gástrico/arGLP-14. La adición de un arGLP-1 a la insulina basal es tan eficaz como la adición de varias dosis de insulina prandial, con la ventaja de la pérdida de peso ―en lugar de ganancia― y de tener menos riesgo de hipoglucemia4,46. Otras ventajas son que la pauta es más simple, no requiere ajuste de dosis, y puede reducir la presión arterial y mejorar el perfil lipídico. Al inicio puede ser preciso reducir la dosis de insulina basal para minimizar el riesgo de hipoglucemia (por ejemplo, reducción del 20 % si la HbA1c es <8 %)71.
Los arGLP-1 de acción larga (semanales) añadidos a la insulina parecen producir menos hipoglucemias sintomáticas que los de acción corta. También fueron más eficaces para lograr el objetivo de HbA1c <7 % y reducir el peso corporal71.
- iSGLT-2. Son otra alternativa a la intensificación con insulina prandial; promueven la pérdida de peso, reducen la presión arterial, no aumentan el riesgo de hipoglucemia y, además, permiten disminuir la dosis de insulina71.
3) Cambiar a dos o tres dosis de insulina premezclada
La ADA recomienda esta opción cuando no funciona la adición de insulina prandial4. La redGDPS lo propone como una alternativa a pauta basal plus en pacientes que no puedan realizar regímenes complejos de insulina, aunque se debe realizar un programa de modificación de estilos de vida exhaustivo71.
Las insulinas premezcladas son combinaciones fijas de una insulina intermedia con una insulina regular o un análogo rápido (habitualmente con un 30 % de insulina rápida, pero hay otras combinaciones). Una forma de intensificar el tratamiento consiste en pasar de una inyección de insulina basal a dos de insulina premezclada46.
La mayoría de las veces es suficiente con dos inyecciones, una antes del desayuno y otra antes de la cena. Este régimen puede ser útil en personas con horarios fijos de comidas y con mala adherencia o dificultades para el autoajuste con métodos más complejos, como el bolo-basal. Además, parece que es igual de efectivo que las terapias bolo-basal71.
Antes de empezar, deben haber pasado 18-24 horas de la última dosis de insulina basal o 12 horas de la última de NPH71.
La Tabla 10 muestra la forma de intensificar el tratamiento con esta pauta.
Tabla 10. Dosificación de insulina en las pautas con insulina premezclada
| Dosis inicial (análogos o humana al 30/70 o 25/75 U) | • 10 U antes de desayuno y cena o 0,2-0,3 U/kg/día
• 50-60 % por la mañana y 40-50 % por la noche |
| Frecuencia de autoanálisis | • Diario, antes de las dos inyecciones, durante los ajustes y periodos de mal control, y menos frecuente durante los periodos de estabilidad46
• Añadir controles posprandiales si persiste elevada la HbA1c o si es está usado una mezcla 50/50 |
| Ajustes | • Ajustar la dosis nocturna en función de los resultados antes del desayuno
• Ajustar la dosis de la mañana en función de los resultados antes de la comida • Hipoglucemia: reducir 20 % la dosis previa a la aparición de la hipoglucemia |
| Ajuste de la dosis de la inyección de insulina en función de glucemias prepandriales (más sencillo) | • GPre <100: reducir 2 U
• GPre 100-140 mg/dl: mantener la dosis • GPre 140-200 mg/dl: aumentar 2 U • GPre >200 mg/dl: aumentar 4 U |
| GPre: glucemia preprandial. | |
Fuente: redGDPS71
A veces es necesario administrar una tercera inyección antes de la comida del mediodía, con el fin de controlar mejor la glucemia anterior a la cena o mejorar la HbA1c. Para hacerlo, añadir una tercera dosis al mediodía de 4 U o del 10 % de la dosis total diaria de insulina71.
¿Cómo realizar el seguimiento del paciente con diabetes de tipo 2?
En el momento del diagnóstico es preciso realizar una evaluación médica exhaustiva para conocer la situación basal del paciente, así como detectar las complicaciones micro- y macrovasculares y las posibles enfermedades concomitantes. Posteriormente, el seguimiento debe ser compartido e intercambiable por todos los profesionales sanitarios que atienden al paciente (personal de enfermería, médico de familia, oftalmólogo, podólogo, endocrinólogo, nutricionista, nefrólogo…)46.
Objetivos de las visitas de seguimiento
Los objetivos de las visitas posteriores van encaminados a evaluar el riesgo de complicaciones derivadas de la diabetes (riesgo y enfermedades cardiovasculares, enfermedad renal crónica, riesgo de hipoglucemia, datos de retinopatía o neuropatía), establecer los objetivos glucémicos si hay algún dato que nos haga pensar que deben revalorarse y revisar los planes terapéuticos, incluidos los hábitos de vida y los fármacos4.
Frecuencia de las visitas de seguimiento
En cuanto a la periodicidad del seguimiento en atención primaria, la redGDPS46 recomienda la siguiente:
- Al inicio, cada 2 semanas hasta ajustar el tratamiento y completar el programa básico de educación.
- Al inicio de la insulinización, supervisión diaria durante la primera semana.
En pacientes bien controlados y estables sin cambios en el tratamiento, a partir del año del diagnóstico, se aconsejan:
- 1-2 visitas médicas al año.
- 2-4 visitas de enfermería al año.
La Tabla 11 muestra el contenido de las visitas de inicio y de seguimiento de los pacientes con diabetes de tipo 2 estable.
Tabla 11. Contenido y periodicidad de las visitas en el paciente con diabetes mellitus de tipo 2 estable
| Actividades | Revisión inicial | Trimestral* | Semestral | Anual |
| HISTORIA CLÍNICA | ||||
| Antecedentes familiares y personales | ||||
| Antecedentes de la DM | ||||
| Características del debut de la DM (edad, síntomas, etc.) | √ | |||
| Tratamiento previo: cumplimiento, respuesta, efectos secundarios… | √ | |||
| Hospitalizaciones previas: frecuencia, causa, gravedad… | √ | |||
| Signos, síntomas o factores predisponentes de diabetes secundaria | √ | |||
| Antecedentes familiares | ||||
| Antecedentes de DM en familiares primer grado; antecedentes familiares de enfermedades autoinmunes | √ | |||
| Antecedentes personales de complicaciones y enfermedades concurrentes | ||||
| Complicaciones macro y microvascularesa | √ | √ | ||
| Comorbilidades (obesidad, HTA, dislipemia…) | √ | √ | ||
| Presencia de hemoglobinopatías o anemia | √ | |||
| Síntomas de hipo o hiperglucemia | √ | √ | ||
| Hábitos de vida | ||||
| Hábitos tóxicos (tabaco, alcohol, sustancias tóxicas) | √ | √ | ||
| Hábitos alimentarios y de actividad física | √ | √ | ||
| Hábitos del sueño (patrón y duración) | √ | √ | ||
| Tratamiento farmacológico y vacunas | ||||
| Tratamiento actual: cumplimiento, respuesta, efectos secundarios… | √ | √*** | ||
| Uso de medicinas alternativas | √ | √ | ||
| Vacunasb | √ | √ | ||
| Problemas psicosociales | ||||
| Depresión, ansiedad, trastornos alimentarios | √ | √ | ||
| Alteraciones cognitivas | √ | √ | ||
| Apoyo social | √ | |||
| Detección de barreras para el autocontrol de la DM | √ | √ | ||
| EXPLORACIÓN FÍSICA | ||||
| Peso / índice de masa corporal* | √ | √ | ||
| Circunferencia de la cintura* | √ | √ | ||
| Presión arterial / frecuencia cardíaca* | √ | √ | ||
| Examen de los piesc | √ | √ | ||
| Examen oculard (fondo de ojo, agudeza visual y tonometría) | √ | √ | ||
| Examen dental | √ | √ | ||
| Exploración general | √ | |||
| Exploración del tiroides | √ | √ | ||
| Exploración de la piel (lipodistrofia en pacientes con insulina) | √ | √ | ||
| EXPLORACIONES COMPLEMENTARIAS | ||||
| Glucemia, hemoglobina glucosilada | √ | √ | ||
| Perfil lipídico | √ | √** | ||
| Albuminuria (albúmina/ creatinina en orina) | √ | √ | ||
| Filtrado glomerular (CKD-EPI) | √ | √ | ||
| Función hepática | √ | √ | ||
| Vitamina B12 en pacientes con metformina (si está indicado) | √ | √ | ||
| Potasemia en pacientes con IECA, ARA-II o diuréticos | √ | √ | ||
| Cálculo del riesgo cardiovascular | √ | √ | ||
| Electrocardiogramae | √ | √ | ||
| EVALUACIÓN DE LA EDUCACIÓN | ||||
| Cumplimiento dietético* | √ | √*** | ||
| Cumplimiento del ejercicio* | √ | √*** | ||
| Cumplimiento farmacológico* | √ | √*** | ||
| Cuidado de los pies* | √ | √*** | ||
| Reconocimiento y manejo de las hipoglucemias* | √ | √*** | ||
| Autocontrol (autoanálisis de sangre y orina; registros en la libreta de autocontrol: peso, inspección de los pies, hipoglucemias)* | √ | √*** | ||
| Uso de tecnologías: apps, webs y foros para pacientes, educación online… | √ | √ | ||
| * Actividades preferentemente a cargo de enfermería.
** La American Diabetes Association (ADA) recomienda un control anual, que puede ser cada menos tiempo (cuando haya cambios de medicación) o cada más tiempo (en pacientes sin dislipemia ni tratamiento hipolipemiante). Por su parte, la redGDPS recomienda un control semestral en pacientes con dislipemia y anual en pacientes sin dislipemia. *** Cada 6 meses en pacientes con un nivel alto de educación diabetológica y de conocimiento del autocontrol. a Cambios en la agudeza visual, dolor torácico con el esfuerzo y en reposo, claudicación intermitente, ortostatismo, alteraciones del ritmo intestinal, impotencia, parestesias, dolores o calambres en piernas o brazos. b Vacunas contra la gripe, neumococo, COVID-19, herpes zoster, tétanos/difteria/tosferina, hepatitis B, virus del papiloma humano (ver recomendaciones en cada comunidad autónoma). c Inspección, palpación de los pulsos y exploración de la sensibilidad con monofilamento y/o diapasón. Además, índice tobillo/brazo si hay ausencia de pulsos, claudicación intermitente y/o presencia de úlceras. d La ADA recomienda derivar al oftalmólogo. La redGDPS explica que, si se utiliza retinógrafo y el resultado es normal, se puede explorar cada 3 años, excepto en los siguientes casos: pacientes mal controlados, con diabetes de más de 20 años de evolución, tratados con insulina o con grados iniciales de retinopatía; a estos pacientes se les debe realizar el examen ocular anualmente. e La redGDPS recomienza un ECG anual, mientras que la European Society of Cardiology (ESC) recomienda realizarlo solo en pacientes diabéticos con sospecha de insuficiencia cardíaca o de forma oportunista para detectar fibrilación auricular. ARA-II: antagonistas de los receptores de la angiotensina; CKD-EPI: Chronic Kidney Disease-Epidemiology Collaboration; ECG: electrocardiograma; HTA: hipertensión arterial; IECA: inhibidores de la enzima convertidora de angiotensina. |
||||
Fuente: elaboración propia a partir de la American Diabetes Association4, la redGDPS46 y la European Society of Cardiology (ESC)42
Seguimiento del control glucémico
Determinadas intervenciones ―como la autodeterminación de la glucemia, la monitorización instantánea o continua de glucosa y la determinación de la HbA1c― nos proporcionan la mejor información para evaluar el control glucémico del paciente con DM de tipo 23.
En concreto, la HbA1c es un indicador muy útil de la efectividad del tratamiento glucémico, por lo que en los pacientes con DM de tipo 2 en los que los objetivos glucémicos no se están alcanzando o en los que se está ajustando la terapia hipoglucemiante, debemos medirla al menos cada 3 meses. En algunas circunstancias es apropiado determinar los niveles de HbA1c con más frecuencia, como cuando se realizan cambios significativos en el tratamiento o durante el embarazo3.
El control glucémico puede reducir el riesgo de desarrollo de retinopatía, nefropatía y neuropatía en pacientes con DM de tipo 2.
Los pacientes con diabetes deben disponer de dispositivos de medición de la glucemia en función de sus circunstancias, preferencias y tratamiento. Los pacientes diabéticos pueden apoyarse en la medición de la glucemia para evaluar la respuesta al tratamiento, comprobar si alcanzan los objetivos glucémicos, adaptar la dieta y la actividad física, evitar episodios de hipoglucemia o ajustar el tratamiento4. Sin embargo, el autocontrol de la glucemia no debe verse como una intervención para reducir la glucemia, sino más bien como una ayuda para evaluar la efectividad de las intervenciones hipoglucemiantes, además de para prevenir y detectar hipoglucemias3.
La duración y frecuencia de las autodeterminaciones pueden determinarse de forma individual en función del tipo de DM, el tipo de tratamiento hipoglucemiante prescrito, la necesidad de información sobre las glucemias y la capacidad individual de usar la información obtenida para modificar comportamientos saludables o ajustar el tratamiento3.
No obstante, y a pesar de su utilidad, solo se recomienda ofrecer de forma sistemática la realización de autocontroles glucémicos en los casos en los que la persona esté en tratamiento con insulina, tenga historia de episodios de hipoglucemia, esté en tratamiento con medicamentos orales que pueden aumentar el riesgo de hipoglucemia mientras conduce o maneja maquinaria, o cuando la paciente esté embarazada o planee estarlo2.
Se puede ofrecer la monitorización continua de la glucosa (o escaneada de forma intermitente —mínimo cada 8 horas) a pacientes tratados con múltiples inyecciones diarias o con infusión continua de insulina, aunque la elección del dispositivo dependerá de las preferencias y circunstancias del paciente o su cuidador4.
Últimas guías publicadas
-
- Guía de la American Diabetes Association (ADA) sobre los estándares de la atención médica en pacientes con diabetes
https://diabetesjournals.org/care/issue/46/Supplement_1
American Diabetes Association. Standards of Medical Care in Diabetes—2023. Diabetes care. 2022 Dec;46(Suppl.1):S1-S291.
- Guía de la American Diabetes Association (ADA) sobre los estándares de la atención médica en pacientes con diabetes, en su versión reducida para proveedores de salud en Atención Primaria
American Diabetes Association. Standards of Medical Care in Diabetes—2023 Abridged for Primary Care Providers. Clin Diabetes. 2023 Jan;41(1):4-31.
- Guía de la European Society of Cardiology (ESC) sobre el abordaje de la enfermedad cardiovascular en los pacientes con diabetes
https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/CVD-and-Diabetes-Guidelines
Marx N, Federici M, Schütt K, Müller-Wieland D, Ajjan RA, Antunes MJ, et al. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes. Eur Heart J. 2023 Aug 25:ehad192.
- Guía desarrollada por el National Institute for Health Care and Excellence (NICE) sobre el manejo de adultos con DM de tipo 2
https://www.nice.org.uk/guidance/ng28
NICE Guideline. Type 2 diabetes in adults: management. National Institute for Health Care and Excellence [Internet]; Londres (Reino Unido). 2 dec 2015 [actualizada 29 jun 2022; consultada 4 oct 2023]; 59 p.
- Guía de actualización de la Red de Grupos de Estudio de la Diabetes en Atención Primaria de la Salud (redGDPS), redactada en forma de preguntas clínicas que ofrecen un análisis crítico de las últimas evidencias en DM de tipo 2.
Palmerín-Donoso A, Vergaz-Ballesteros A, Goday-Arno A, León-Estrella A, Cebrián-Cuenca AM, et al. Preguntas clínicas redGDPS: análisis crítico de las últimas evidencias en DM2. Guía de Actualización de la Fundación redGDPS en diabetes mellitus tipo 2 (DM2), 3ª edición [Internet]. RedGDPS; España. 1 dic 2021 [consultado 4 oct 2023].
- Guía de la redGDPS para el abordaje integral del paciente con DM de tipo 2 en enfermería y medicina
https://www.redgdps.org/abordaje-integral-del-paciente-con-dm2/
Álvarez-Hermida A, Amor-Valero J, Ariztegui-Echenique A, García-López C, Cornejo-Martín J, et al. Abordaje integral del paciente con DM2 en enfermería y medicina [Internet]. RedGDPS; España. 28 sep 2021 [consultado 4 oct 2023]; 184p.
- Guía de la Società Italiana di Diabetologia y la Associazione Medici Diabetologi para el tratamiento de la diabetes de tipo 2.
https://link.springer.com/article/10.1007/s00592-023-02107-x
Mannucci E, Candido R, Monache LD, Gallo M, Giaccari A, Masini ML, et al. 2023 update on Italian guidelines for the treatment of type 2 diabetes. Acta Diabetol. 2023 Aug;60(8):1119-1151.
Recursos relacionados
- Actualización: Abordaje de la diabetes mellitus de tipo 2 en el paciente frágil
- Consulta rápida: Resumen y novedades American Diabetes Association (ADA) 2023
- Actualización: Preguntas frecuentes: inercia terapéutica
- Actualización: Importancia del control temprano de la diabetes: efecto legado o memoria metabólica
- Actualización: El control de la dislipemia en el paciente con diabetes
- Consulta rápida: Diabetes mellitus de tipo 2. Objetivos de control
- Consulta rápida: Cuestionario de riesgo de diabetes
- Consulta rápida: No todo lo que parece una diabetes de tipo 2 lo es
- Actualización: Diabetes mellitus de tipo 2 y enfermedades tiroideas
- Consulta rápida: Guía rápida para el control de la glucemia en el paciente mayor y en el paciente frágil
- Actualización: Intensificar o desintensificar en el tratamiento de la diabetes tipo 2
Recursos en línea y apps para médicos
Existen multitud de webs y aplicaciones para dispositivos móviles diseñadas para facilitar el abordaje de la diabetes por parte de los profesionales.
Recursos relacionados
- Sección: Webs y apps para médicos
Webs de diabetes para médicos
Red de Grupos de Estudio de la Diabetes en Atención Primaria de la Salud (redGDPS)
Esta plataforma web está dedicada a los profesionales, con artículos de interés, guías clínicas, cursos, proyectos de investigación y recursos para la ayuda en consulta. Todos los recursos son gratuitos, aunque para algunos es preciso inscribirse.
Sociedad Española de Diabetes (SED)
El sitio web de la Sociedad Española de Diabetes presenta noticias relacionadas con la diabetes, eventos y congresos, calculadoras y una selección de artículos y cursos de formación continuada de interés para el profesional sanitario. La mayoría de los contenidos requieren suscripción, pero otros (como las calculadoras) son de libre acceso.
International Diabetes Federation (IDF)
Esta entidad engloba a 230 asociaciones repartidas en 170 países. Contiene información (en inglés) sobre eventos, pero también guías prácticas de actuación, datos epidemiológicos y publicaciones científicas relevantes.
El Ciberdem es el Centro de Investigación Biomédica en Red enfocado a Diabetes y Enfermedades Metabólicas Asociadas. Aparte de programas de investigación de los diversos grupos de la red, dispone de otros recursos, como videoconferencias sobre varios temas relacionados con la diabetes de tipo 2.
Información para pacientes
Descargar en PDF los consejos para pacientes con diabetes de tipo 2
Introducción
La diabetes mellitus es una enfermedad crónica con repercusiones personales y de salud pública. La diabetes de tipo 2 es la más frecuente. El número de personas afectadas es cada vez mayor, debido a la obesidad y el sedentarismo. Aunque puede tener complicaciones, un control adecuado de la diabetes previene, en gran medida, estos problemas.
La diabetes exige un poco de disciplina al paciente. Sin embargo, con autocontrol, unas pautas dietéticas y de ejercicio adecuadas, además de la supervisión del equipo de profesionales sanitarios, es posible llevar una vida normal.
La prevención de las complicaciones asociadas a la diabetes requerirá vigilar los distintos «signos de alerta» para los episodios de hiperglucemia (azúcar alto) o de hipoglucemia (azúcar bajo) causados por desajustes en el consumo de glucosa o en la gestión del tratamiento.
Además, controlar la diabetes no implica solo cuidar la glucemia, sino que al mismo tiempo se tienen que cuidar otros aspectos de la salud como el peso, la tensión arterial o el colesterol.
¿Qué es la diabetes?
La diabetes mellitus (DM) es una situación en la que el nivel de azúcar (glucosa) en la sangre está muy alto. Esta glucosa procede de los alimentos y también la producen el hígado y los músculos. Aunque es normal que haya algo de azúcar en la sangre, ya que los órganos la usan como fuente de energía para las funciones vitales, un exceso puede ser dañino para la salud.
La insulina es una hormona producida por el páncreas que ayuda a retirar el azúcar de la sangre e introducirlo dentro de las células para usarlo como fuente de energía. Si la producción de insulina no es suficiente o las células no la reconocen y dificultan su acción, la glucosa permanece en la sangre y se inicia una situación de prediabetes, que puede evolucionar hasta instaurar la enfermedad.
La diabetes de tipo 2 es la más frecuente. Aunque tiene un componente hereditario, los factores que más influyen en su aparición son el sobrepeso y la obesidad, el sedentarismo y la edad.
Algunos signos comunes de sospecha de hiperglucemia (glucosa alta) son los siguientes:
- mucha sed
- ganas frecuentes de orinar
- pérdida de peso injustificada
- mucha hambre
- fatiga
- piel seca y picazón
- pérdida de sensibilidad en los pies
- visión borrosa
- dificultad para que las heridas cicatricen
Si se sufre alguno de ellos, es oportuno consultar con el médico. En última instancia, un análisis de sangre puede determinar si la causa es la diabetes.
¿Qué puedo hacer si me han diagnosticado diabetes de tipo 2?
La diabetes exige un poco de disciplina. Sin embargo, con autocontrol, unas pautas dietéticas y de ejercicio adecuadas, además de la supervisión de los profesionales de la salud, es posible llevar una vida normal.
La dieta de un diabético tendrá que ser saludable, es decir, variada y equilibrada, así como baja en grasas, sal y alcohol. Los alimentos ricos en azúcares, así como los fabricados a base de cereales refinados (como bollería, pan blanco o pastas), incrementan la glucemia de forma muy rápida. Es preferible consumir cereales integrales, frutas y verduras, ya que aumentan la glucemia de forma más lenta.
Se aconseja comer alimentos con carbohidratos complejos y disminuir los alimentos ricos en carbohidratos simples, para reducir los «picos» de glucemia después de las comidas.
Se deben hacer de cuatro a seis comidas al día: desayuno, almuerzo, comida, merienda y cena (si el paciente se administra insulina, deberá tomar algo antes de acostarse).
Se puede comer como el resto de la familia. Sin embargo, no se debe abusar de determinados alimentos (pasta, arroz, patatas, legumbres). Se deberán planificar las comidas de la semana para no caer en la monotonía y cumplir con las pautas recomendadas.
Asimismo, se practicará ejercicio físico, al menos, 150 minutos por semana, durante al menos 3 días a la semana. Si no se puede, por cansancio o dolor de piernas, se hará gradualmente; cada día un poco más, aunque se tenga que descansar o sentarse un rato. Además, se debe disminuir el tiempo de sedentarismo.
Un buen control de la diabetes no implica solo cuidar la glucemia. La prevención de las complicaciones asociadas a la diabetes requerirá vigilar y controlar distintos «signos de alerta» para los episodios de hiperglucemia (azúcar alto) o de hipoglucemia (azúcar bajo) causados por desajustes en el consumo de glucosa o en la gestión del tratamiento.
Es importante que cada diabético sea capaz de identificar cuándo hay un problema para actuar con rapidez y autonomía. Además, debe seguir las pautas de autocontrol y de tratamiento recomendadas y, en caso de observar algún síntoma que le preocupe, acudir a su médico.
Los pies constituyen una de las partes del cuerpo que más problemas pueden originarle al paciente diabético. A veces, se pierde sensibilidad en ellos, de manera que puede que no se percate de pinchazos, roces, cortes u otras alteraciones. Por lo tanto, deberán cuidarse con especial esmero para evitar la aparición de erosiones, infecciones y, en último término, gangrena.
Al cabo de los años, la diabetes mal controlada puede producir problemas graves en los ojos, los riñones, los nervios, las encías y los dientes; pero el riesgo más grave es el de sufrir problemas de corazón. Por todo ello, es esencial que el paciente colabore con el equipo de profesionales sanitarios para mantener los niveles adecuados de glucosa en la sangre y también la presión arterial y el colesterol dentro de los límites deseados.
¿Cómo se trata la diabetes de tipo 2?
La diabetes de tipo 2 suele ocurrir porque el cuerpo es resistente a la insulina, que deja de ser efectiva. La obesidad y el sedentarismo potencian esta resistencia, por lo que los cambios en el estilo de vida son esenciales: mantener el peso adecuado, practicar ejercicio con regularidad y controlar los hidratos de carbono y las grasas que se comen. Puede ser necesario tomar fármacos y, a veces, inyectarse insulina. De esta manera, se puede restablecer el nivel adecuado de glucosa en la sangre.
Recursos en PDF para los pacientes
Almirallmed
Almirallmed
Almirallmed
Almirallmed
Sociedad Española de Endocrinología y Nutrición (SEEN)
Recursos en línea y apps para pacientes
Las recomendaciones más recientes de la American Diabetes Association (ADA) mencionan que las redes sociales, los contenidos online y las aplicaciones móviles tienen una gran utilidad en la modificación efectiva del estilo de vida para prevenir la diabetes. Aquí presentamos un montón de recursos de este tipo dirigidos a los pacientes, para ayudarlos a mejorar el control de la diabetes.
Recursos relacionados
- Sección: Webs y apps para pacientes
- Blog: Redes sociales para médicos y para pacientes
- Blog: ¿Cómo usar las redes sociales para comunicarte con los pacientes?
- Blog: Páginas web de salud para recomendar a tus pacientes
Webs de diabetes para pacientes
Federación Española de Diabetes (FEDE)
Página web del órgano representativo de las personas con diabetes en España, en la que aportan información de actualidad sobre la diabetes y tienen una sección de información para personas con diabetes. Además, organizan congresos, premios y campamentos, editan sus propias revistas y tienen un podcast sobre diabetes llamado Hablemos de diabetes 2.0.
Se trata de un proyecto con un enfoque muy creativo que pretende combinar gastronomía, ciencia y diabetes, de manera que la persona con diabetes pueda disfrutar de una gastronomía rica y creativa, pero adaptada a su patología. Contiene información nutricional, recetas, ejemplos de ejercicios físicos ―tanto aeróbicos como de resistencia―, eventos y noticias, etc. Además, instruye en el método del plato, que propone dividir el plato en cuatro partes para controlar la ingesta de hidratos de carbono: dos cuartos para alimentos bajos en hidratos de carbono, un cuarto para alimentos ricos en proteínas (huevos, carne, pescado) y el cuarto final para alimentos como patatas, pan o arroces.
Como su propio nombre indica, este sitio web nos informa de todos los aspectos relacionados con la diabetes. Es una herramienta muy útil para el paciente con diabetes, que puede consultar las últimas noticias sobre la enfermedad, testimonios de pacientes, aspectos básicos de la diabetes de tipo 1 y de tipo 2 e información pormenorizada de las acciones dirigidas a controlar la diabetes, así como de las complicaciones agudas y crónicas de esta patología.
Asociación Americana de Diabetes
El sitio web de la ADA, que cuenta con una versión en español, contiene una gran cantidad de recursos sobre diabetes. Además de secciones sobre tratamiento, nutrición, control de la diabetes, estilo de vida, información legal y derechos, encontraremos secciones y artículos más específicos de interés para la persona diabética.
Asociación Diabetes Madrid (ADM)
En el sitio de la Asociación encontramos información general sobre cómo vivir con diabetes de tipo 1 o de tipo 2, y también un consultorio en línea en el que el paciente diabético puede plantear preguntas a un equipo de médicos y enfermeros. La web nos ofrece además las últimas noticias relacionadas con la diabetes, así como actividades de interés.
Financiada por la consejería de Salud de la Junta de Andalucía y con sede en la Escuela Andaluza de Salud Pública, la Escuela de pacientes organiza cursos, seminarios, talleres y debates dirigidos a pacientes, cuidadores, profesionales y asociaciones. La web cuenta con secciones dedicadas a la diabetes, con vídeos explicativos de distintos aspectos relacionados con la enfermedad, guías formativas, documentos y actividades. Cuenta también con una sección trasversal: Cocinar rico y sano, con consejos saludables y recetas.
Esta página web avalada por el Servicio Andaluz de Salud contiene información de todo tipo sobre la diabetes en los niños. Gestionada por un equipo de médicos, enfermeras y diabetólogos educadores, recoge datos sobre la diabetes infantil, noticias, cuestionarios, ejercicios y convocatorias de reuniones de educación grupal sobre diabetes, en función de la edad.
Clínica Universidad Navarra (CUN)
La web de la Clínica Universitaria Navarra ofrece una amplia información sobre todo tipo de patologías. Cuenta con secciones sobre la diabetes tipo 1, la diabetes tipo 2 y la diabetes gestacional.
Sociedad Española de Oftalmología
En el apartado de patologías frecuentes, la web expone las causas, los síntomas y el diagnóstico de la retinopatía diabética. Además, aporta enlaces a otros recursos.
Esta página de la Biblioteca Nacional de la Salud de Estados Unidos contiene mucha información sobre la diabetes dirigida a pacientes. En español.
Editado por Corvus Comunicación, es un portal de noticias sobre la diabetes. Abarca todo tipo de temas relacionados con la patología. Ayuda al paciente diabético a estar informado acerca de cualquier novedad en investigación, productos, hábitos de vida, etc.
Apps de diabetes para pacientes
mySugr
Una aplicación para manejar la glucemia, la alimentación, los medicamentos y el peso corporal. Se pueden recoger datos sobre la dieta y la glucemia y analizarlos detalladamente de forma diaria, semanal y mensual. La aplicación motiva para cumplir los objetivos e incluso «regaña» si no se cumplen. Está en varios idiomas.
Disponible para dispositivos con sistema Android e IOS.
SocialDiabetes
Es un sistema de autogestión para personas con diabetes de tipo 1 o de tipo 2. Facilita el establecimiento de buenos hábitos y su seguimiento a través de gráficas que recogen los niveles de glucosa y el consumo de hidratos de carbono de manera visual. Permite diseñar una dieta variada, adecuada a la enfermedad, y calcular la dosis de insulina que corresponde a la ingesta. También puede hacer una estimación de la hemoglobina glicosilada a partir de los datos de las glucemias diarias.
Disponible en español para dispositivos con sistema Android e IOS.
Contador de calorías de FatSecret
Es una app gratuita que está orientada a mostrar el valor calórico de multitud de alimentos, pero también permite a la persona con diabetes conocer los gramos de hidratos de carbono que contiene su menú y aprender a intercambiarlo por otro alimento de contenido similar. Además, facilita la creación de un calendario para la dieta y un diario de ejercicios.
Disponible en español para dispositivos con sistema Android e IOS.
Diabetes:M
La aplicación sigue varios aspectos relacionados con el tratamiento de la diabetes y a partir de ellos crea informes y estadísticas. Es compatible con varios glucómetros y bombas de insulina. Incluye también una base de datos sobre nutrición, y puede monitorizar el tiempo en el que se realiza ejercicio.
Es gratuita, aunque existe una versión de pago sin anuncios y con una base de datos de nutrición más amplia.
Disponible en español para dispositivos con sistema Android e IOS.
Diabetes Control App Insulclock
Reúne varios aspectos relacionados con el seguimiento y la gestión de la diabetes en personas que padecen diabetes de tipo 1, diabetes de tipo 2 y diabetes gestacional. Permite registrar el consumo de hidratos de carbono, calcular la dosis de los bolos de insulina y establecer recordatorios de cuándo tomar la medicación oral. También se puede sincronizar con varios glucómetros.
Disponible en español para dispositivos con sistema Android e IOS.
Bibliografía
- World Health Organization (WHO). Classification of diabetes mellitus [Internet]. Ginebra (Suiza): WHO; 2019 [citado 4 de octubre de 2023]. 36 p. Disponible en: https://iris.who.int/handle/10665/325182
- National Institute for Health Care and Excellence (NICE). Type 2 diabetes in adults: management [Internet]. Londres (Reino Unido): NICE; 2015 [citado 4 de octubre de 2023]. Disponible en: http://www.nice.org.uk/guidance/ng28/resources/type-2-diabetes-in-adults-management-1837338615493
- Diabetes Canada. Full Guidelines [Internet]. Toronto (Canadá): Canadian Diabetes Association; 2018 [actualizada 2023]. [citado 4 de octubre de 2023]. Disponible en: https://guidelines.diabetes.ca/cpg
- ElSayed NA, Aleppo G, Aroda VR, Bannuru RR, Brown FM, Bruemmer D, et al. Standards of Care in Diabetes—2023. Diabetes Care [Internet]. 12 de diciembre de 2022 [citado 4 de octubre de 2023];46(Supplement 1):S1-291. Disponible en: https://diabetesjournals.org/care/issue/46/Supplement_1
- Huang Y, Cai X, Mai W, Li M, Hu Y. Association between prediabetes and risk of cardiovascular disease and all cause mortality: systematic review and meta-analysis. BMJ [Internet]. 23 de noviembre de 2016;355:i5953. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5121106/
- Mathers CD, Loncar D. Projections of Global Mortality and Burden of Disease from 2002 to 2030. PLOS Medicine [Internet]. 28 de noviembre de 2006 [citado 4 de octubre de 2023];3(11):e442. Disponible en: https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.0030442
- World Health Organization (WHO). Spain 2016 country profile [Internet]. Ginebra (Suiza): WHO; 2016 [citado 4 de octubre de 2023]. Disponible en: https://cdn.who.int/media/docs/default-source/country-profiles/diabetes/esp_en.pdf?sfvrsn=79d0c057_36&download=true
- Soriguer F, Goday A, Bosch-Comas A, Bordiú E, Calle-Pascual A, Carmena R, et al. Prevalence of diabetes mellitus and impaired glucose regulation in Spain: the Di@bet.es Study. Diabetologia [Internet]. 1 de enero de 2012 [citado 4 de octubre de 2023];55(1):88-93. Disponible en: https://doi.org/10.1007/s00125-011-2336-9
- Magliano DJ, Boyko, Edward, Balkay B, Barengo N, Barr E, Al E. International Diabetes Federation (IFD) Diabetes Atlas 2021 [Internet]. Diabetes Research and Clinical Practice; 2021. Disponible en: https://diabetesatlas.org/atlas/tenth-edition/
- Diabetes [Internet]. Ginebra (Suiza): World Health Organization. 2023 [citado 4 de octubre de 2023]. Disponible en: https://www.who.int/news-room/fact-sheets/detail/diabetes
- Schwartz SS, Epstein S, Corkey BE, Grant SFA, Gavin JR, Aguilar RB. The Time Is Right for a New Classification System for Diabetes: Rationale and Implications of the β-Cell-Centric Classification Schema. Diabetes Care [Internet]. febrero de 2016;39(2):179-86. Disponible en: https://diabetesjournals.org/care/article/39/2/179/37152/The-Time-Is-Right-for-a-New-Classification-System
- Skyler JS, Bakris GL, Bonifacio E, Darsow T, Eckel RH, Groop L, et al. Differentiation of Diabetes by Pathophysiology, Natural History, and Prognosis. Diabetes [Internet]. febrero de 2017;66(2):241-55. Disponible en: https://diabetesjournals.org/diabetes/article/66/2/241/35290/Differentiation-of-Diabetes-by-Pathophysiology
- Reis JP, Loria CM, Sorlie PD, Park Y, Hollenbeck A, Schatzkin A. Lifestyle Factors and Risk for New-Onset Diabetes. Ann Intern Med [Internet]. 6 de septiembre de 2011 [citado 4 de octubre de 2023];155(5):292-9. Disponible en: https://www.acpjournals.org/doi/10.7326/0003-4819-155-5-201109060-00006
- Perl S, Kushner JA, Buchholz BA, Meeker AK, Stein GM, Hsieh M, et al. Significant Human β-Cell Turnover Is Limited to the First Three Decades of Life as Determined by in Vivo Thymidine Analog Incorporation and Radiocarbon Dating. The Journal of Clinical Endocrinology & Metabolism [Internet]. 1 de octubre de 2010 [citado 4 de octubre de 2023];95(10):E234-9. Disponible en: https://doi.org/10.1210/jc.2010-0932
- Kahn SE, Cooper ME, Prato SD. Pathophysiology and treatment of type 2 diabetes: perspectives on the past, present, and future. The Lancet [Internet]. 22 de marzo de 2014 [citado 4 de octubre de 2023];383(9922):1068-83. Disponible en: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(13)62154-6/fulltext
- Robertson R, Udler M. Pathogenesis of type 2 diabetes mellitus. En: UpToDate [Internet] [Internet]. Waltham (Massachussetts, EE. UU.): UpToDate, Inc. c2023.; 2021. Disponible en: https://www.uptodate.com/contents/pathogenesis-of-type-2-diabetes-mellitus
- Sullivan PW, Morrato EH, Ghushchyan V, Wyatt HR, Hill JO. Obesity, Inactivity, and the Prevalence of Diabetes and Diabetes-Related Cardiovascular Comorbidities in the U.S., 2000–2002. Diabetes Care [Internet]. 1 de julio de 2005 [citado 4 de octubre de 2023];28(7):1599-603. Disponible en: https://doi.org/10.2337/diacare.28.7.1599
- Nguyen NT, Nguyen XMT, Lane J, Wang P. Relationship Between Obesity and Diabetes in a US Adult Population: Findings from the National Health and Nutrition Examination Survey, 1999–2006. OBES SURG [Internet]. 1 de marzo de 2011 [citado 4 de octubre de 2023];21(3):351-5. Disponible en: https://doi.org/10.1007/s11695-010-0335-4
- Shoelson SE, Lee J, Goldfine AB. Inflammation and insulin resistance. J Clin Invest [Internet]. 3 de julio de 2006 [citado 4 de octubre de 2023];116(7):1793-801. Disponible en: https://www.jci.org/articles/view/29069
- Chan JM, Rimm EB, Colditz GA, Stampfer MJ, Willett WC. Obesity, Fat Distribution, and Weight Gain as Risk Factors for Clinical Diabetes in Men. Diabetes Care [Internet]. 1 de septiembre de 1994 [citado 4 de octubre de 2023];17(9):961-9. Disponible en: https://doi.org/10.2337/diacare.17.9.961
- Zimmermann E, Bjerregaard LG, Gamborg M, Vaag AA, Sørensen TIA, Baker JL. Childhood body mass index and development of type 2 diabetes throughout adult life—A large-scale danish cohort study. Obesity [Internet]. 2017 [citado 4 de octubre de 2023];25(5):965-71. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1002/oby.21820
- Schwarz EB, Brown JS, Creasman JM, Stuebe A, McClure CK, Eeden SKVD, et al. Lactation and Maternal Risk of Type 2 Diabetes: A Population-based Study. The American Journal of Medicine [Internet]. 1 de septiembre de 2010 [citado 4 de octubre de 2023];123(9):863.e1-863.e6. Disponible en: https://www.amjmed.com/article/S0002-9343(10)00385-2/fulltext
- Grøntved A, Hu FB. Television Viewing and Risk of Type 2 Diabetes, Cardiovascular Disease, and All-Cause Mortality: A Meta-analysis. JAMA [Internet]. 15 de junio de 2011 [citado 4 de octubre de 2023];305(23):2448-55. Disponible en: https://doi.org/10.1001/jama.2011.812
- Lao XQ, Deng HB, Liu X, Chan TC, Zhang Z, Chang L yun, et al. Increased leisure-time physical activity associated with lower onset of diabetes in 44 828 adults with impaired fasting glucose: a population-based prospective cohort study. Br J Sports Med [Internet]. 1 de julio de 2019 [citado 4 de octubre de 2023];53(14):895-900. Disponible en: https://bjsm.bmj.com/content/53/14/895
- Meigs JB, Cupples LA, Wilson PW. Parental transmission of type 2 diabetes: the Framingham Offspring Study. Diabetes [Internet]. 1 de diciembre de 2000 [citado 4 de octubre de 2023];49(12):2201-7. Disponible en: https://doi.org/10.2337/diabetes.49.12.2201
- Schulze MB, Manson JE, Ludwig DS, Colditz GA, Stampfer MJ, Willett WC, et al. Sugar-Sweetened Beverages, Weight Gain, and Incidence of Type 2 Diabetes in Young and Middle-Aged Women. JAMA [Internet]. 25 de agosto de 2004 [citado 4 de octubre de 2023];292(8):927-34. Disponible en: https://doi.org/10.1001/jama.292.8.927
- Neuenschwander M, Ballon A, Weber KS, Norat T, Aune D, Schwingshackl L, et al. Role of diet in type 2 diabetes incidence: umbrella review of meta-analyses of prospective observational studies. BMJ [Internet]. 3 de julio de 2019 [citado 4 de octubre de 2023];366:l2368. Disponible en: https://www.bmj.com/content/366/bmj.l2368
- Munter JSL de, Hu FB, Spiegelman D, Franz M, Dam RM van. Whole Grain, Bran, and Germ Intake and Risk of Type 2 Diabetes: A Prospective Cohort Study and Systematic Review. PLOS Medicine [Internet]. 28 de agosto de 2007 [citado 4 de octubre de 2023];4(8):e261. Disponible en: https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.0040261
- Schulze MB, Schulz M, Heidemann C, Schienkiewitz A, Hoffmann K, Boeing H. Fiber and Magnesium Intake and Incidence of Type 2 Diabetes: A Prospective Study and Meta-analysis. Archives of Internal Medicine [Internet]. 14 de mayo de 2007 [citado 4 de octubre de 2023];167(9):956-65. Disponible en: https://doi.org/10.1001/archinte.167.9.956
- van Dam RM, Willett WC, Rimm EB, Stampfer MJ, Hu FB. Dietary Fat and Meat Intake in Relation to Risk of Type 2 Diabetes in Men. Diabetes Care [Internet]. 1 de marzo de 2002 [citado 4 de octubre de 2023];25(3):417-24. Disponible en: https://doi.org/10.2337/diacare.25.3.417
- Halvorsen RE, Elvestad M, Molin M, Aune D. Fruit and vegetable consumption and the risk of type 2 diabetes: a systematic review and dose-response meta-analysis of prospective studies. BMJ Nutr Prev Health [Internet]. 2021;4(2):519-31. Disponible en: https://nutrition.bmj.com/content/4/2/519
- Carter P, Gray LJ, Troughton J, Khunti K, Davies MJ. Fruit and vegetable intake and incidence of type 2 diabetes mellitus: systematic review and meta-analysis. BMJ [Internet]. 19 de agosto de 2010 [citado 4 de octubre de 2023];341:c4229. Disponible en: https://www.bmj.com/content/341/bmj.c4229
- Muraki I, Imamura F, Manson JE, Hu FB, Willett WC, Dam RM van, et al. Fruit consumption and risk of type 2 diabetes: results from three prospective longitudinal cohort studies. BMJ [Internet]. 29 de agosto de 2013 [citado 4 de octubre de 2023];347:f5001. Disponible en: https://www.bmj.com/content/347/bmj.f5001
- Mitri J, Mohd Yusof BN, Maryniuk M, Schrager C, Hamdy O, Salsberg V. Dairy intake and type 2 diabetes risk factors: A narrative review. Diabetes & Metabolic Syndrome: Clinical Research & Reviews [Internet]. 1 de septiembre de 2019 [citado 4 de octubre de 2023];13(5):2879-87. Disponible en: https://www.sciencedirect.com/science/article/pii/S1871402119304916
- Huxley R, Lee CMY, Barzi F, Timmermeister L, Czernichow S, Perkovic V, et al. Coffee, Decaffeinated Coffee, and Tea Consumption in Relation to Incident Type 2 Diabetes Mellitus: A Systematic Review With Meta-analysis. Archives of Internal Medicine [Internet]. 14 de diciembre de 2009 [citado 4 de octubre de 2023];169(22):2053-63. Disponible en: https://doi.org/10.1001/archinternmed.2009.439
- Iso H, Date C, Wakai K, Fukui M, Tamakoshi A. The Relationship between Green Tea and Total Caffeine Intake and Risk for Self-Reported Type 2 Diabetes among Japanese Adults. Ann Intern Med [Internet]. 18 de abril de 2006 [citado 4 de octubre de 2023];144(8):554-62. Disponible en: https://www.acpjournals.org/doi/10.7326/0003-4819-144-8-200604180-00005
- Howard AA, Arnsten JH, Gourevitch MN. Effect of Alcohol Consumption on Diabetes Mellitus: A Systematic Review. Ann Intern Med [Internet]. 3 de febrero de 2004 [citado 4 de octubre de 2023];140(3):211-9. Disponible en: https://www.acpjournals.org/doi/10.7326/0003-4819-140-6-200403160-00011
- Koppes LLJ, Dekker JM, Hendriks HFJ, Bouter LM, Heine RJ. Moderate Alcohol Consumption Lowers the Risk of Type 2 Diabetes: A meta-analysis of prospective observational studies. Diabetes Care [Internet]. 1 de marzo de 2005 [citado 4 de octubre de 2023];28(3):719-25. Disponible en: https://doi.org/10.2337/diacare.28.3.719
- Cappuccio FP, D’Elia L, Strazzullo P, Miller MA. Quantity and Quality of Sleep and Incidence of Type 2 Diabetes: A systematic review and meta-analysis. Diabetes Care [Internet]. 12 de noviembre de 2009 [citado 4 de octubre de 2023];33(2):414-20. Disponible en: https://doi.org/10.2337/dc09-1124
- Ezkurra Loiola P, Urbina Juez A, Alonso Fernández M, Amor Valero J, Mediavilla Bravo JJ. Preguntas clínicas redGDPS. Análisis crítico de las últimas evidencias en DM2 [Internet]. 2021. Disponible en: https://www.redgdps.org/mbe/
- Tenenbaum A, Motro M, Fisman EZ, Leor J, Freimark D, Boyko V, et al. Functional class in patients with heart failure is associated with the development of diabetes. The American Journal of Medicine [Internet]. 1 de marzo de 2003 [citado 4 de octubre de 2023];114(4):271-5. Disponible en: https://www.amjmed.com/article/S0002-9343(02)01530-9/fulltext
- Marx N, Federici M, Schütt K, Müller-Wieland D, Ajjan RA, Antunes MJ, et al. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes: Developed by the task force on the management of cardiovascular disease in patients with diabetes of the European Society of Cardiology (ESC). European Heart Journal [Internet]. 25 de agosto de 2023 [citado 4 de octubre de 2023];ehad192. Disponible en: https://doi.org/10.1093/eurheartj/ehad192
- Willi C, Bodenmann P, Ghali WA, Faris PD, Cornuz J. Active Smoking and the Risk of Type 2 DiabetesA Systematic Review and Meta-analysis. JAMA [Internet]. 12 de diciembre de 2007 [citado 4 de octubre de 2023];298(22):2654-64. Disponible en: https://doi.org/10.1001/jama.298.22.2654
- Houston TK, Person SD, Pletcher MJ, Liu K, Iribarren C, Kiefe CI. Active and passive smoking and development of glucose intolerance among young adults in a prospective cohort: CARDIA study. BMJ [Internet]. 4 de mayo de 2006 [citado 4 de octubre de 2023];332(7549):1064-9. Disponible en: https://www.bmj.com/content/332/7549/1064
- Wachtel TJ, Silliman RA, Lamberton P. Prognostic Factors in the Diabetic Hyperosmolar State. Journal of the American Geriatrics Society [Internet]. 1987 [citado 4 de octubre de 2023];35(8):737-41. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1532-5415.1987.tb06351.x
- Alemán Sánchez J, Artola Menéndez S, Ávila Lachica L, Barrot de la Puente J, Barutell Rubio L, Benito Badorrey B, et al. Guía de diabetes tipo 2 para clínicos: Recomendaciones de la redGDPS [Internet]. Madrid (España): Fundacion RedGDPS; 2018 [citado 4 de octubre de 2023]. Disponible en: https://www.redgdps.org/gestor/upload/colecciones/Guia%20DM2_web.pdf
- Lima AL, Illing T, Schliemann S, Elsner P. Cutaneous Manifestations of Diabetes Mellitus: A Review. Am J Clin Dermatol [Internet]. agosto de 2017;18(4):541-53. Disponible en: https://link.springer.com/article/10.1007/s40257-017-0275-z
- Isidro ML. Sexual dysfunction in men with type 2 diabetes. Postgrad Med J [Internet]. marzo de 2012;88(1037):152-9. Disponible en: https://academic.oup.com/pmj/article-abstract/88/1037/152/6986717
- Bartelink ML, Hoek L, Freriks JP, Rutten GE. Infections in patients with type 2 diabetes in general practice. Diabetes Res Clin Pract [Internet]. abril de 1998;40(1):15-9. Disponible en: https://www.diabetesresearchclinicalpractice.com/article/S0168-8227(98)00023-0/fulltext
- Abu-Ashour W, Twells LK, Valcour JE, Gamble JM. Diabetes and the occurrence of infection in primary care: a matched cohort study. BMC Infect Dis [Internet]. 5 de febrero de 2018;18(1):67. Disponible en: https://bmcinfectdis.biomedcentral.com/articles/10.1186/s12879-018-2975-2
- Fundación redGDPS. Algoritmo de tratamiento de la DM2, de la redGDPS 2023 [Internet]. Madrid (España): Fundación redGDPS. [citado 4 de octubre de 2023]. Disponible en: https://www.redgdps.org/algoritmo-tratamiento-de-la-dm2-2023
- American Diabetes Association. Standards of Medical Care in Diabetes—2022. Diabetes Care [Internet]. enero de 2022 [citado 4 de octubre de 2023];45(Supplement_1):S1-270. Disponible en: https://doi.org/10.2337/dc22-Sint
- Mach F, Baigent C, Catapano A, Koskinas KC, Casula M, Badimon L, et al. Guía ESC/EAS 2019 sobre el tratamiento de las dislipemias: modificación de los lípidos para reducir el riesgo cardiovascular. Revista Española de Cardiología [Internet]. 2020;73(5):403.e1-403.e70. Disponible en: https://www.revespcardiol.org/es-guia-esc-eas-2019-sobre-el-articulo-S0300893220300403
- Barrios V, Escobar C, Anguita M, Arrarte Esteban VI, Campuzano Ruiz R, Cosín-Sales J, et al. Recomendaciones para mejorar el control lipídico en pacientes en prevención primaria. Documento de consenso de la Sociedad Española de Cardiología. REC: CardioClinics [Internet]. 1 de abril de 2021 [citado 4 de octubre de 2023];56(2):118-28. Disponible en: https://www.sciencedirect.com/science/article/pii/S2605153221000364
- Escobar C, Anguita M, Arrarte V, Barrios V, Cequier Á, Cosín-Sales J, et al. Recomendaciones para mejorar el control lipídico. Documento de consenso de la Sociedad Española de Cardiología. Rev Esp Cardiol [Internet]. 1 de febrero de 2020 [citado 4 de octubre de 2023];73(2):161-7. Disponible en: http://www.revespcardiol.org/es-recomendaciones-mejorar-el-control-lipidico–articulo-S0300893219303690
- Mostaza JM, Pintó X, Armario P, Masana L, Real JT, Valdivielso P, et al. Estándares SEA 2022 para el control global del riesgo cardiovascular. Clínica e Investigación en Arteriosclerosis [Internet]. 1 de mayo de 2022 [citado 4 de octubre de 2023];34(3):130-79. Disponible en: https://www.sciencedirect.com/science/article/pii/S0214916821001571
- Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies With the special contribution of the European Association of Preventive Cardiology (EAPC). European Heart Journal [Internet]. 7 de septiembre de 2021 [citado 31 de marzo de 2022];42(34):3227-337. Disponible en: https://doi.org/10.1093/eurheartj/ehab484
- Pelliccia A, Sharma S, Gati S, Bäck M, Börjesson M, Caselli S, et al. Guía ESC 2020 sobre cardiología del deporte y el ejercicio en pacientes con enfermedad cardiovascular. Rev Esp Cardiol [Internet]. 1 de junio de 2021 [citado 4 de octubre de 2023];74(6):545.e1-545.e73. Disponible en: http://www.revespcardiol.org/es-guia-esc-2020-sobre-cardiologia-articulo-S0300893221000750
- Colagiuri S, Cull CA, Holman RR, For the UKPDS Group. Are Lower Fasting Plasma Glucose Levels at Diagnosis of Type 2 Diabetes Associated With Improved Outcomes?: U.K. Prospective Diabetes Study 61. Diabetes Care [Internet]. 1 de agosto de 2002 [citado 4 de octubre de 2023];25(8):1410-7. Disponible en: https://doi.org/10.2337/diacare.25.8.1410
- Folz R, Laiteerapong N. The legacy effect in diabetes: are there long-term benefits? Diabetologia [Internet]. octubre de 2021;64(10):2131-7. Disponible en: https://link.springer.com/article/10.1007/s00125-021-05539-8
- National Institute for Health Care and Excellence (NICE). Type 2 diabetes in adults: choosing medicines [Internet]. Londres (Reino Unido): NICE; 2022 [citado 4 de octubre de 2023]. Disponible en: https://www.nice.org.uk/guidance/ng28/resources/visual-summary-full-version-choosing-medicines-for-firstline-and-further-treatment-pdf-10956472093
- Fundación redGDPS. Algoritmo de tratamiento de la DM2, de la redGDPS 2020 [Internet]. [citado 4 de octubre de 2023]. Disponible en: https://www.redgdps.org/algoritmo-de-tratamiento-de-la-dm2-de-la-redgdps-2020
- Fundación redGDPS. Filosofía del algoritmo de tratamiento de la hiperglucemia de la redGDPS [Internet]. Madrid (España): Fundación redGDPS. 2023 [citado 4 de octubre de 2023]. Disponible en: https://www.redgdps.org/filosofia-del-algoritmo-de-tratamiento-de-la-hiperglucemia-de-la-redgdps
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Trajenta 5 mg comprimidos recubiertos con película [Internet] [Internet]. Madrid (España): AEMPS; [citado 5 de diciembre de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/11707004/FT_11707004.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Tesavel 100 mg comprimidos recubiertos con película [Internet] [Internet]. Madrid (España): AEMPS; [citado 5 de diciembre de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/07435014/FT_07435014.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Vipidia 12,5 mg comprimidos recubiertos con película [Internet] [Internet]. Madrid (España): AEMPS; [citado 5 de diciembre de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/113844012/FT_113844012.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Onglyza 2,5 mg comprimidos recubiertos con película [Internet] [Internet]. Madrid (España): AEMPS; [citado 5 de diciembre de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/09545012/FT_09545012.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Galvus 50 mg comprimidos [Internet] [Internet]. Madrid (España): AEMPS; [citado 5 de diciembre de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/07414005/FT_07414005.html
- Gómez-Peralta F, Carrasco-Sánchez FJ, Pérez A, Escalada J, Álvarez-Guisasola F, Miranda-Fernández-Santos C, et al. Resumen ejecutivo sobre el tratamiento de la diabetes mellitus tipo 2 en personas de edad avanzada o frágiles. Actualización 2022 del documento de consenso 2018 «Tratamiento de la diabetes mellitus tipo 2 en el paciente anciano». Revista Clínica Española [Internet]. 1 de octubre de 2022 [citado 4 de octubre de 2023];222(8):496-9. Disponible en: https://www.sciencedirect.com/science/article/pii/S0014256522000686
- Fundación redGDPS. Algoritmo de tratamiento de la insuficiencia cardíaca en el paciente con DM2 [Internet]. Madrid (España): Fundación redGDPS. [citado 4 de octubre de 2023]. Disponible en: https://www.redgdps.org/tratamiento-de-la-insuficiencia-cardiaca-en-el-paciente-con-dm2/#algoritmo
- Ortega Millán C, Cebrián Cuenca A, Ezkurra Loiola P, Piera Carbonell A, Navarro Pérez J, Mora Navarro G. Fundación redGDPS. Algoritmo de insulinización de la DM2. Diabetes práctica [Internet]. 2022 [citado 4 de octubre de 2023];2(Suppl Extr 2):1-30. Disponible en: https://www.redgdps.org/algoritmoinsulinizacion2022/Monografico_Algoritmo_de%20insulinizacion__DM2_redGDPS_2022.pdf
- Fundación redGDPS. Tabla de insulinas comercializadas: muy práctica [Internet]. Madrid (España): Fundación redGDPS. 2023 [citado 6 de octubre de 2023]. Disponible en: https://www.redgdps.org/tabla-de-insulinas-comercializadas-muy-practica
ES-NPR-2400004